Confissões de um Intruso
Por Robert Whitaker
(7/9/16)
trad. Fernando Freitas
Apresentação do Editor: Neste artigo, Robert Whitaker responde às críticas feitas por dois expoentes da psiquiatria acadêmica dos Estados Unidos, que consideram que apenas os clínicos com muitos anos de experiência e versados na literatura científica é que podem emitir críticas consistentes ao que a psiquiatria, enquanto instituição, produz.
Fernando Freitas.
Em um comentário publicado recentemente na Psychiatric Times, Ronald Pies e Joseph Pierre renovaram seu “argumento científico a favor dos antipsicóticos”, destacando dois estudos de ‘controlados por placebo’, aonde dizem haver sido demostrado que as drogas melhoram a qualidade de vida de pessoas diagnosticadas com esquizofrenia. Porém, antes de se aprofundarem naquela literatura, Pies e o seu colega fizeram essa afirmação: que somente clínicos, e com uma recomendável destreza para a avaliação da literatura da pesquisa científica, é quem deveriam se envolver com a problemática da eficácia das drogas psiquiátricas. Eles escreveram o seu comentário logo depois que eu publiquei no madinamerica “A argumentação científica contra os antipsicóticos”, e ficou claro que era eu quem eles tinham em mente.
Eles escreveram:
“Não cremos que uma análise feita de maneira descompromissada por pessoas que não são ‘clínicos’ irá dar a resposta do risco/benefício de maneira humana e judiciosa. Ao contrário, nós acreditamos que trabalhar com pacientes psicóticos, e reconhecer o seu profundo sofrimento, é uma parte essencial da questão. Críticos da psiquiatria, que nunca gastaram tempo com pacientes e famílias lidando com os surtos de esquizofrenia, simplesmente não conseguem entender a tragédia humana dessa doença. Esses críticos também perdem a profunda satisfação que se tem quando se vê pacientes gravemente comprometidos alcançarem a remissão de sua doença, e ainda quando chegam a se recuperar – e para que isso seja possível a medicação psiquiátrica desempenha um papel importante.
Como clínicos com muitos anos de experiência com o tratamento de pacientes que sofrem de esquizofrenia, a nossa visão sobre a medicação antipsicótica está fortemente influenciada não apenas pelo entendimento da literatura científica, mas também pela nossa preocupação pessoal com as muitas centenas de pacientes, ao longo de décadas. “
A mensagem deles poderia talvez ser resumida mais sucintamente da seguinte maneira: “Whitaker, saia dessa! “ Assim sendo, em um comentário feito por Pies no pé de página do seu próprio artigo, Pies foi um pouco mais longe em sua crítica.
“Fico tentado a dizer que se há tal coisa como uma ‘má prática jornalística’, esses críticos deveriam ser levados diante do Conselho de Ética dos Jornalistas para lá serem repreendidos. “
Ao meu turno, eu não posso deixar de replicar ao que Pies e Pierre afirmam: as minhas reportagens sobre essa problemática já foram submetidas ao Conselho de Jornalistas para revisão. Em 2010, a Associação de Repórteres e Editores outorgou ao Anatomia de uma Epidemia o seu prêmio de melhor livro de jornalismo investigativo daquele ano. Mas me dou conta de que a afirmação de Pies e Pierre merece uma resposta mais cuidadosa.
Eles estão afirmando que a revisão da ‘base de evidências’ dos medicamentos deva ser deixada somente para os clínicos que prescrevem essas drogas. Afinal, em grande medida, é assim como a nossa sociedade funciona. O que é suposto é que sejam os “líderes do pensamento” de uma especialidade médica os que criam a narrativa da ciência médica que irá governar a maneira de pensar da sociedade e das práticas clínicas. Eles são os “experts” que revisam a literatura médica e informam ao público o que a ciência tem descoberto sobre uma determinada doença e os méritos do tratamento com as drogas.
Assim sendo, o esperado é que um jornalista apenas relate as conclusões de um ‘expert’. Há dezoito anos atrás, quando comecei a escrever sobre psiquiatria com alguma profundidade, era inimaginável que iria um dia escrever um artigo como “Os argumentos científicos contra os antipsicóticos”. Porque isso está fora das tarefas comuns a um jornalista. Mas eu posso facilmente retraçar o caminho que me levou a esse desfecho. Eu nunca teria tomado esse caminho se os psiquiatras acadêmicos – e a Associação Americana de Psiquiatria (APA) – houvessem cumprido com seus deveres frente ao público: serem confiáveis nos relatos dos resultados de suas próprias pesquisas e mostrarem o desejo por um pensamento crítico com relação às suas próprias pesquisas. Foi precisamente por isso que comecei a fazer reportagens sobre as suas falhas, passo a passo, e assim acabei me tornando um intruso em seu território.
Sobre como tornar-se um jornalista médico
O papel de um jornalista médico pode ser confuso. Primeiro comecei a escrever sobre medicina em 1989, quando fui trabalhar para o Albany Times Union, como um escritor de ciência; e imediatamente tive a intuição que meu trabalho havia mudado.
Antes disso tinha trabalhado como repórter geral para um jornal pequeno, o Plattsburgh Press Republican. Ali se cobria a política e os negócios locais, sendo o esperado ser cético sobre o que é dito. Se procura sustentar as matérias jornalísticas com um exame da documentação, e mesmo que se possa contar com as entrevistas para dar vida a uma história, se está consciente de que as pessoas que são citadas têm uma lista de quais os assuntos que podem ser lidados e outros não. Elas querem se apresentar ao público sob uma luz que lhes seja favorável.
Mas assim que me tornei o escritor de ciência no Albany Times Union, entendi que o meu trabalho era apanhar matérias científicas complicadas e torna-las tanto compreensíveis quanto interessantes para um público leigo. Eu estava cobrindo a marcha da ciência, e as pessoas que entrevistava – doutores, físicos, etc. – estavam em um pedestal para a sociedade. Talvez ajudasse mais se eles explicassem o seu trabalho para o público; mas eles estão acostumados a pensar e a falar como cientistas, expressando-se em uma linguagem rara que nós simples mortais temos dificuldades para entender.
Meu trabalho, como assim me parecia, era o de servir como um tradutor das descobertas científicas. Eu poderia transformar a ciência difícil em algo ‘claro’ para o público. Eu tenho que confessar que estava feliz com o assumir essa tarefa. Sempre amei a ciência e a mente científica; ser um escritor de ciência era como ser pago para mergulhar nesse mundo. Pensava: esse é o melhor trabalho do mundo.
Ao mesmo tempo, eu não colocava totalmente o meu ceticismo jornalístico de lado. Na primavera de 1991, eu escrevi uma série sobre cirurgia laparoscópica, que estava sendo introduzida com grande fanfarra no momento. Mas ao invés de escrever sobre aquele avanço, me interessei em produzir reportagens sobre como a introdução da cirurgia havia sido feita apressadamente, pois muitos cirurgiões ansiosos por oferecer a última técnica não estavam sendo treinados o suficiente com novo método. Conforme eu documentei, isso levou a um grande número de mortes de pacientes durante cirurgias rotineiras de vesícula. Esse seria o meu batismo para pensar a medicina como tanto uma busca por fins científicos quanto uma busca por fins comerciais, sendo esses últimos com tendência a corromper os primeiros.
Nos próximos sete anos estudei e trabalhei em vários ambientes fora de jornais, o que eu acredito que tenha me ajudado a me tornar mais capacitado na avaliação dos méritos de estudos publicados, e mais ciente dos problemas com a comercialização da medicina. Passei um ano como Membro dos Cavalheiros do Jornalismo Científico[*], do Massachusetts Institute of Technology (MIT), e depois assumi a função de Diretor de Publicações, na Escola de Medicina de Harvard.
Nesse posto, eu editava um informe semanal que divulgava as pesquisas do colegiado associado à Escola de Medicina Harvard. O periódico era lido por outros colegiados (e em outros espaços da ciência), e por isso as histórias tinham que capturar a complexidade de suas pesquisas. Igualmente importante é o fato em que nesse momento estava sendo introduzida a ideia da medicina ‘baseada em evidência’. A lógica dessa prática era que os médicos podem estar equivocados sobre os méritos das terapias, e por isso é que eles devem ter as suas práticas clínicas guiadas pela ciência. Guardei na memória essa lição.
Em seguida, eu fundei com um outro colega uma editora chamada Centerwatch que cobria o “negócio” dos testes clínicos com novas drogas. Desde o começo, CenterWatch foi uma editora prestadora de serviços. Escrevíamos sobre a oportunidade dos médicos de ganhar uma renda extra realizando ensaios clínico, e nós apresentávamos os ensaios clínicos como uma oportunidade para pacientes ganharem rápido acesso às novas e promissoras terapias. Nossos leitores eram de empresas farmacêuticas, centros médicos acadêmicos, organizações de contratação de pesquisas, instituições financeiras que custeavam os testes clínicos da indústria. Além da publicação do periódico semanal e da reportagem mensal, nós desenvolvemos um portal na internet que ajudava as empresas farmacêuticas a encontrar médicos para conduzirem os ensaios clínicos. As empresas farmacêuticas nos pagavam também para listar os ensaios clínicos que estavam recrutando pacientes.
E então comecei a escrever histórias que mordiam a mão de quem nos alimentava.
Como cada vez eu aprendia mais sobre a indústria dos testes clínicos, comecei a entender que isso poderia ser mais bem descrito como um empreendimento comercial, em oposição a um empreendimento científico projetado para realmente avaliar os méritos das novas drogas. As pesquisas clínicas tinham frequentemente vieses em seu desenho; havia uma publicação seletiva dos dados que ajudava a promover com sucesso a comercialização da droga; e os ‘líderes de pensamento acadêmico’ emprestavam seus nomes para esse empreendimento de marketing.
Vendemos a editora em 1998, e fui trabalhar no Boston Globe e me propus a fazer uma série de matérias sobre os abusos aos pacientes psiquiátricos em ambientes de pesquisa. É importante ser dito que eu nessa época ainda acreditava na maior parte da história de progresso que a psiquiatria estava contando ao público. Pesquisadores, acreditava eu, tinham descoberto que a maioria das doenças, como a esquizofrenia e a depressão, era devido a um desequilíbrio químico no cérebro e que os medicamentos restabeleceriam o equilíbrio, como a ‘insulina para diabéticos’.
As matérias refletiam ambas perspectivas. Uma parte delas tomou como foco os testes com antipsicóticos atípicos, e como, dentre outras coisas, um grande número de pacientes voluntários que haviam morrido, ainda que as mortes não fossem mencionadas nos artigos publicados em revistas médicas. Escrevemos sobre o dinheiro pago aos acadêmicos psiquiatras para conduzirem os testes, e contamos exemplos específicos de como essa influência financeira tinha levado a diversos malfeitos, de tal modo que terminavam nas prisões ou perdendo seus direitos de clinicar pelos conselhos médicos.
Outra parte focava nos estudos em que os antipsicóticos foram abruptamente interrompidos por pacientes esquizofrênicos, com pesquisadores informando com frequência que eles tinham recaídas. Nós dizíamos que isso seria antiético, na medida em que as drogas eram entendidas serem equivalentes a ‘insulina para diabéticos’. Quem teria a coragem de fazer um estudo de retirada da insulina entre diabéticos para depois contar a frequência do retorno dos sintomas?
Como escrevi anteriormente, isso teria sido o término das minhas matérias sobre a psiquiatria, se não fosse o fato que justo quando publicaram a série de reportagens eu vim a conhecer outras duas descobertas científicas que desmentiam a história de progresso. Isso me fez pensar se não haveria uma história maior a ser contada.
No caminho do Mad in America
As descobertas científicas foram essas. A primeira, a Organização Mundial da Saúde havia por duas vezes encontrado que os resultados para a esquizofrenia eram muito melhores em três países em ‘desenvolvimento’ do que nos Estados Unidos e outros países desenvolvidos. A segunda pesquisa, investigadores da Escola de Medicina de Harvard tinham relatado em 1994 que resultados para a esquizofrenia não eram melhores hoje do que haviam sido um século atrás. Foi quando me fiz uma nova pergunta, aquela que pode ser dito que surgiu do meu aprendizado com ‘a medicina baseada em evidência’ na época em que eu era diretor de publicações da Escola de Medicina de Harvard.
Seria possível que a psiquiatria, enquanto instituição, estivesse iludida sobre os méritos de suas terapias? A história convencional da psiquiatria conta que a introdução da Clorpromazina[†] na medicina asilar tenha iniciado a revolução psicofarmacológica, um grande salto em frente no tratamento. Mas se nos colocarmos em busca das ‘evidências’, tanto históricas quanto científica, as evidências dão suporte a essa conclusão?
No meu livro Mad in America eu fiz a trilha de história e ciência que contradiz o senso comum. O livro pode ser mais bem descrito como uma contra-narrativa. Fala de uma profissão médica que por várias razões ficou comprometida nos anos 1960 a contar a história de como os novos antipsicóticos foram úteis, e como esse compromisso ficou ainda mais forte quando DSM III foi publicado em 1980 e a psiquiatria adotou seu “modelo médico” para diagnosticar e tratar os transtornos mentais. Depois disso, os pronunciamentos públicos da Associação Americana de Psiquiatria (APA) sobre a biologia dos transtornos mentais e a eficácia das drogas psiquiátricas tornaram-se uma campanha maciça de relações públicas, e a psiquiatria acadêmica passou a ser – na linguagem da corrupção institucional – ‘capturada’ pela indústria farmacêutica. Acadêmicos da psiquiatria, a partir dos anos 1980, passaram a trabalhar para empresas farmacêuticas enquanto palestrantes, consultores e assessores, e, a partir do momento em que essa ‘economia de influência’ foi desenvolvida, esses ‘líderes do pensamento’ passaram a contar uma história ao público que mais e mais agradava aos seus benfeitores financeiros.
Há muitas partes desse “contra narrativa”, mas aqui são apresentados três desses exemplos.
- Escrevi que a simples teoria da hiperatividade dopamínica para a esquizofrenia de fato não teria dado resultado, que no início dos anos 1990 um influente psiquiatra nos EUA havia concluído que a hipótese “não seria mais crível”. Nesse momento a Associação Americana de Psiquiatria estava de maneira regular informando ao público que “agora nós sabemos” que os transtornos mentais mais graves como, esquizofrenia e depressão são causados por desequilíbrio químico no cérebro.
- Escrevi que eram falsos os estudos de interrupção de medicação citados por psiquiatras enquanto prova de que antipsicóticos garantiriam um benefício a longo-prazo, na medida em que eles comparavam pacientes mantidos com drogas aos que interrompiam a medicação (ao invés de um grupo placebo de verdade), visto ser bem conhecido que uma vez que pacientes esquizofrênicos tenham sido tratados com antipsicóticos, eles estão em grande risco de recaída ao interromperem abruptamente a medicação.
- Baseado em documentação que obtive através de uma solicitação pela Liberdade de Informação, escrevi que os responsáveis no FDA pela revisão dos testes com risperidona e de olanazapina concluíram que tinham vieses metodológicos por terem sido desenhados para o haloperidol, e que os testes não puderam prover evidência que os novos antipsicóticos são mais seguros e mais eficientes que os mais antigos. Esse era o momento em que os atípicos estariam sendo introduzidos pelos acadêmicos da psiquiatria, em seus pronunciamentos à imprensa, como ‘medicamentos de um novo marco’.
Agora, num certo sentido, eu estava numa escalada para o limbo jornalístico. A história de Mad in America falou de uma profissão que está iludida sobre os méritos de suas próprias terapias, e que havia praticado – como diz o subtítulo do livro – “má ciência”, o que por sua vez levou aos “persistentes maus tratos do doente mental”. Isso me fez ser não querido por muitas pessoas do estabelecimento psiquiátrico; porém, passados esses anos após a publicação de Mad in America, o que aprendemos subsequentemente?
- A teoria do desequilíbrio químico de fato falhou em produzir resultados, pelo menos até o momento. Como Pies memoravelmente escreveu em um blog, em 2011, “a teoria do desequilíbrio químico sempre foi uma espécie de lenda urbana, teoria nunca colocada com seriedade pelos psiquiatras bem informados. “
- Em 2002, pouco após Mad in America haver sido publicado, o psiquiatra Emmanuel Stip escreveu que quando se passou a questionar se os antipsicóticos seriam ‘eficazes’ ao longo do tempo de uso, não haviam ‘evidências convincentes’ sobre a matéria. Estudos de recaída não nos proveram com tal evidência.
- Em testes conduzidos pela NIMH e outras agências governamentais, os antipsicóticos atípicos demonstraram não serem superiores às drogas da primeira geração de antipsicóticos, o que levou a Lancet escrever esse memorável editorial: “Como é possível que por quase duas décadas, como alguns dizem, tenhamos sido ‘tapeados’ pensando que seriam superiores?” Lancet escreveu, em 2009, sete anos depois de Mad in America ser publicado.
Resumindo, segui um caminho jornalístico – formulando questões e buscando por documentos – para contar uma história em Mad in America que contrariava o que a psiquiatria, como uma instituição, vinha contando ao público sobre desequilíbrio químico e da “base de evidências” para suas medicações. E esse é o ponto: se os psiquiatras acadêmicos estivessem estado a contar ao público que a causa biológica dos grandes transtornos mentais permanecia desconhecida e que estudos de recaída não se constituíam em boas evidências de que os antipsicóticos proporcionam benefício a longo-prazo, e que os testes com atípicos estão cheios de vieses por estarem desenhados para serem contra drogas antigas, assim eu não teria muito o que escrever nesse livro. Foram as próprias falhas da psiquiatria, na revisão feita de sua ciência e da sua comunicação ao público, o que convidou a um jornalista a desafiar a ‘titularidade’ dessa história.
Sobre Anatomia de uma Epidemia
Em Mad in America, eu explorei a ideia de que os antipsicóticos pioraram os resultados no longo-prazo. Essa é obviamente uma questão que qualquer especialidade médica deve perguntar a si mesma – como suas terapias afetam pacientes após longos períodos de aplicação – e essa não foi uma questão que a psiquiatria, enquanto instituição, respondeu. Haviam estudos sobre recaída que apontavam para a evidência que antipsicóticos necessitavam ser tomados continuamente, mas eu não pude encontrar qualquer instância em que a psiquiatria tivesse compilado uma “base de evidências” que essas drogas – ou qualquer outra classe de psicotrópicos – produzam algum benefício a longo-prazo.
Esse foi o buraco na base de evidência da psiquiatria que eu busquei preencher quando escrevi Anatomia de uma Epidemia. E nesse livro eu simplesmente busquei colocar junto uma narrativa da ciência, a partir da própria pesquisa psiquiátrica, que pudesse melhor nos dar respostas às questões sobre os principais medicamentos psiquiátricos. Eu estava dando um passo além do papel comum a um jornalista, porém eu quis fazer isso somente por causa da falha da psiquiatria em assumir esses assuntos de uma maneira substancial.
Como eu já havia aprendido ao escrever Mad in America, montar uma tal narrativa requer um esforço de busca de resumos e seções de discussão em artigos publicados, mantendo como foco os dados. Qualquer um que dispensou um tempo lendo a literatura científica da psiquiatria descobrirá que, se os dados são desfavoráveis para a droga, com frequência não se pode confiar no resumo enquanto um sumário dos achados, e que as discussões podem nos induzir a desvios do correto entendimento. Os resumos podem ser empregados para esconder os resultados fracos, assim como as discussões podem apenas enfeitar os resultados pobres, senão buscar explicações para os resultados fora do contexto. Frequentemente os próprios dados – se os resultados são pobres para pacientes medicados – podem ser apresentados de uma maneira confusa. Para melhor se entender os resultados, é preciso aprender como desconstruir o estudo, baseado nos dados que são apresentados.
Esse tipo de rodeio e ofuscamento pode ser visto em muitas histórias financiadas pelo NIMH. Por exemplo, no estudo STAR*D, que foi considerado como o inédito maior teste conduzido com antidepressivos, com o qual os pesquisadores promoveram a noção de que 2/3 de quatro mil e quarenta e um pacientes que entraram no teste ao final estavam melhores. Se um paciente tomasse um antidepressivo e não funcionasse, tentaria outro, e por fim um antidepressivo que funcionasse seria encontrado. Entretanto, nada disso aconteceu na verdade ao longo do estudo. Somente 38% dos pacientes apresentaram melhoras de fato (de acordo com os critérios estabelecidos no protocolo), o gráfico que apresentou os resultados de um ano desafia o entendimento. Alguns anos se passaram até que um psicólogo, Ed Pigott, tenha dado conta do que o gráfico de fato apresentava, quer dizer, que apenas 108 dos 4041 pacientes haviam apresentado a melhora esperada, tinham ficado bem, e que ainda participavam do ensaio clínico ao final de um ano. Portanto, as taxas das pessoas que estavam bem não passavam de 3%, o que está muito longo das alardeadas taxas de 67% de remissão que foram transmitidas ao público.
Similarmente, no estudo TADS os pesquisadores fizeram parecer que o mesmo número de tentativas de suicídio ocorreria em grupos sem drogas psiquiátricas e em grupos de pacientes expostos ao uso do Prozac, o que foi a conclusão sugerida no resumo. Na verdade, 17 dos 18 jovens que tentaram suicídio estavam em medicamentos. No estudo MTA [‡] de tratamentos de TDAH, há que se ler cuidadosamente para ver que o uso de medicamentos é um “marcador da deterioração” no final de três anos, e ao final de seis anos a criança medicada tinha os piores resultados.
Em suma, como disse no início desta postagem, concordo que escrever um artigo como A argumentação científica contra os antipsicóticos é algo que está fora da alçada de um jornalista. Pies e Pierre estão certos sobre isso. Porém a única razão pela qual comecei a escrever desse jeito sobre a psiquiatria é porque a psiquiatria, enquanto uma instituição, claramente estaria falhando em cumprir com o seu dever científico para com o público. Essa falha institucional seria uma parte importante da minha história jornalística e foi o que busquei contar em Mad in America, Anatomy of an Epidemic e mais recentemente em Psychiatry Under the Influence, um livro em coautoria com Lisa Cosgrove. Não significa que eu tenha uma fixação para me intrometer no campo da psiquiatria e escrever revisões de ‘base de evidências’ para as suas drogas. Mas sim, de uma perspectiva jornalística, o que faço tem sido relatar sobre como a literatura científica tem uma história, com relação à eficácia em longo prazo das drogas, que a psiquiatria não está disposta a contar ao público americano (ou tampouco para si própria).
Desconstruindo os Estudos sobre Qualidade de Vida
Com esse contexto em mente, podemos ir ao reivindicado por Pies e Pierre: que existem dois ensaios clínicos bem-desenhados, com grupo placebo de controle, que mostram que os antipsicóticos melhoraram a qualidade de vida de pacientes esquizofrênicos. Essa reivindicação pode nos oferecer uma boa oportunidade para testar o que venho escrevendo aqui:
– Você vê, no relato do feito por eles, o pensamento crítico que a nossa sociedade gostaria de ver naqueles que dizem ter uma ‘base de evidências’ para as drogas psiquiátricas?
– Ou você vê aí um outro exemplo de como os líderes da psiquiatria americana, em suas comunicações ao público e aos seus colegas, sacam uma conclusão que dará sustentação ao que eles querem crer, e que dará suporte às suas práticas clínicas, mesmo que uma tal conclusão não tenha nenhum respaldo nos dados?
Em suma, nós queremos saber se a sua interpretação do estudo revela um compromisso para usar a pesquisa clínica para melhorar os cuidados aos pacientes, ou se isso serve para aumentar a crença em sua profissão.
Estudo número um.
Hamilton, et al. (1998). Olanzapine versus placebo and haloperidol: quality of life and efficacy results of the North American double-bind trial. Neuropsychopharmacology 18: 41-49.
Autores: Esse é um estudo que foi conduzido por Eli Lilly como parte dos testes realizados para que se chegasse à aprovação de Zyprexa pelo FDA. O estudo foi de autoria dos funcionários do Laboratório de Pesquisa Lilly.
Métodos: Investigadores em vinte e três centros clínicos recrutaram para o estudo pacientes com um diagnóstico de esquizofrenia, idades de 18 a 65 anos. Os pacientes eram na maior parte um grupo de crônicos, com a média de idade de 36 anos. Depois de serem inscritos, eles foram hospitalizados e abruptamente deixaram de tomar os seus medicamentos antipsicóticos. Foram mantidos sem os medicamentos por quatro a sete dias, e qualquer um dos ‘respondentes ao placebo’ – aqueles que ficavam melhor durante esse período – era retirado do teste. Aqueles que sofriam de uma ‘exacerbação aguda’ dos sintomas após haverem sido retirados do teste eram aleatoriamente colocados nos cinco grupos de tratamento: placebo, três grupos com olanzapina com dosagens diferentes, e haloperidol com uma dosagem diária de 15 mg. A todos os pacientes testados aleatoriamente era aplicado a Pontuação de Qualidade de Vida (QLS) [§], que se tornou a medida da ‘base de dados’ para as avaliações de futuras mudanças em sua qualidade de vida.
Todos voluntários foram hospitalizados pelas primeiras duas semanas, e então receberam alta entre a segunda e a sexta semana se ‘respondessem’ ao tratamento (uma queda de 40% nos sintomas psicóticos). No final das seis semanas, os ‘respondentes’ foram colocados num estudo de extensão projetado para durar outras quarenta e seis semanas, com as suas qualidades de vida avaliadas na semana doze, vinte e quatro, trinta e seis e na semana cinquenta e dois. Os pesquisadores tinham como hipótese de que os pacientes tratados com olanzapina mostrariam uma melhora superior na pontuação QLS do que os pacientes em placebo, com esses benefícios persistindo por todo o ano do estudo.
Resultados: Foram 335 voluntários aleatoriamente colocados nos cinco grupos (67 em cada). Somente uma minoria de pacientes (28%) respondera ao tratamento nas primeiras seis semanas e continuaram na parte extensiva do teste. Dos 95 pacientes que entraram na fase de extensão, somente 76 sobreviveram outras seis semanas e fizeram parte da pontuação da pós-base pontuação QLS (na semana doze do início do estudo). Apenas 3 pacientes estiveram no grupo placebo, 4 no grupo haloperidol e 33 nos três grupos olanzapina é que permaneceram no teste na semana vinte e quatro e então tiveram uma segunda avaliação da QLS. Não houveram mais relatos detalhados da pontuação de QLS porque foram poucos pacientes os que permaneceram após o marco das 24 semanas de teste.
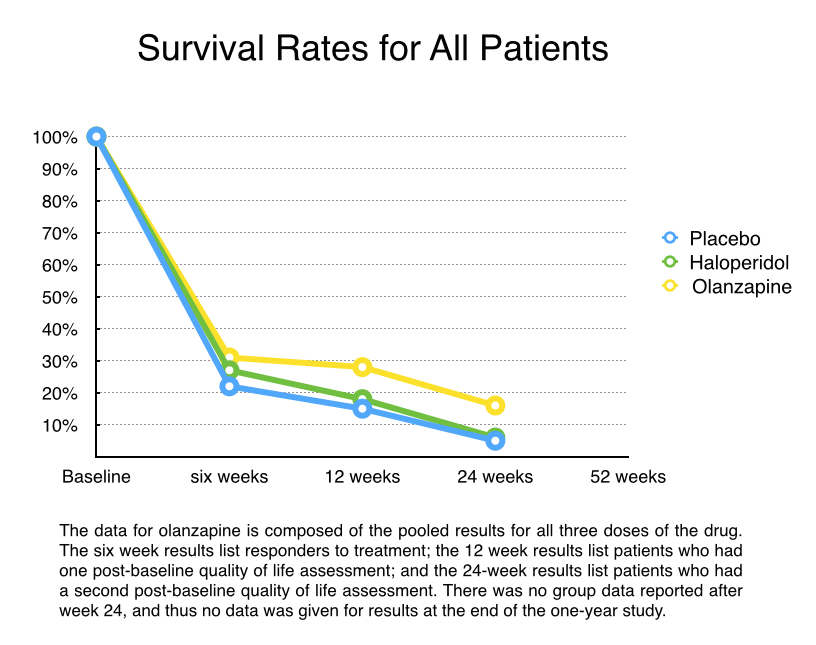
Para calcular os escores QLS, os pesquisadores de Eli Lilly usaram a pontuação à Última Observação Levada Adiante (LOCF)[**] para os que sobreviveram até a semana doze, mas foram descartados antes da semana vinte e quatro, e então adicionaram os dado desse LOCF aos escores da semana vinte e quatro para os 40 pacientes que ficaram no teste até aquele estágio. Os pesquisadores da Lilly relataram esses achados:
- Os pacientes com olanzapina que responderam à droga durante as primeiras seis semanas tinham muito melhor pontuação QLS nas vinte e quatro semanas do que aqueles que estavam no ponto de partida para a comparação.
- Os respondentes com olanzapina mostraram significativamente maior melhoria na pontuação de QLS no final de vinte e quatro semanas do que os respondentes em placebo.
- Não houve diferença significativa na melhoria em pontuação de QLS para os respondentes em olanzapina e haloperidol.
Conclusão no artigo publicado: “A melhoria na qualidade de vida foi observada em respondentes tratados com olanzapina.”
A minha interpretação
- O estudo é antiético.
Como a psiquiatria regularmente informa ao público, pacientes esquizofrênicos que abruptamente param de tomar seus medicamentos estão em grande risco de sofrer um surto severo, o qual colocaria a pessoa em um alto risco de cometer suicídio. Há também uma preocupação que após uma recaída, a pessoa não possa mais retomar o mesmo nível de estabilidade seguindo a retomada do medicamento. Nesse estudo, o que era esperado era que a abrupta interrupção levasse a uma ‘exacerbação aguda de sintomas’. Então, 1/5 desses pacientes seriam deixados sem tratamento, passando semanas com os sintomas de abstinência.
Então, todos 335 pacientes randomizados no estudo foram expostos ao dano (abrupta interrupção de suas drogas), e 67 – o grupo em placebo – foram expostas a um dano estendido.
Tudo dito, 240 dos 335 pacientes (72%) falharam em responder ao ‘tratamento’, e, portanto, poderiam ser contados como danificados pelo estudo. E mais ainda, 55 dos respondentes desistiram antes da semana vinte e quatro, e levando em conta que estivessem em cuidados clínicos no início do estudo, o resultado dessa desistência igualmente diz muito do dano feito. Então, 295 dos 335 pacientes que entraram no estudo (88%) ou falharam em responder ao tratamento ou desistiram dos cuidados na semana vinte e quatro.

Os pesquisadores não relataram os eventos adversos ou os suicídios, e não deram qualquer informação do que aconteceu com os não respondentes após a semana seis. Entretanto, quando fiz as reportagens sobre os testes com atípicos para o Boston Globe eu descobri que 12 dos 2500 voluntários nos testes de olanzapina tinham morrido de suicídio. Se essa taxa for levada em consideração nesse estudo, isso significa que um ou dois dos 335 voluntários teriam se matado, suas mortes apropriadamente atribuídas ao estudo projetado que colocou todos os voluntários em um processo de danos.
- O estudo é parcial pela autoria de corporações.
Esse foi um estudo de olanzapina conduzido por Eli Lilly: que projetou o estudo, analisou seus resultados, relatou seus resultados. Foi um estudo projetado para produzir uma tendência no marketing, que seria que a sua droga produziria um benefício A ou B à qualidade de vida que é acima do alcançado pelo haloperidol e o placebo.
- O estudo é um estudo falho.
A finalidade do estudo foi qualidade de vida no final das 52 semanas. Entretanto, tinham tão poucos voluntários que conseguiram passar das 24 semanas, assim nenhum resultado foi reportado depois dessa data. Por conseguinte, o estudo falhou em prover evidência que a olanzapina dê um benefício na qualidade de vida, como era a hipótese.
- O estudo é tendencioso em comparação ao “placebo”.
Os pacientes escolhidos para o “placebo” estavam passando pelo processo de interrupção abrupta dos antipsicóticos, e então sendo deixados sem tratamento para os sintomas de abstinência. Dado o que é já conhecido sobre os riscos da interrupção abrupta, o esperado é que esse grupo de ‘placebo’ tivesse pobres resultados.
O desenho dessa pesquisa está no cerne do autoengano da psiquiatria e do enorme buraco na sua base de evidências. Pies e Pierre escrevem em seu artigo que tomou como foco esse estudo com ‘placebo controlado’, na medida em que estudos como esse são vistos como padrão ouro em pesquisa clínica. Mas psiquiatria tem muito poucos estudos verdadeiramente controlados com placebo na sua literatura de pesquisa. O que ela tem é uma abundância de estudos onde pacientes retirados abruptamente de seus medicamentos são apelidados de grupo placebo, o que significa que aparecem mascarados como se fossem um grupo placebo. Esse é o pequeno segredo sujo da psiquiatria, que como todo pequeno segredo sujo, é convenientemente guardado escondido do público, e esse ocultamento se perpetua mais e mais, a psiquiatria convencendo-se a si própria que ela realmente tem ‘estudos de controle com placebo’ para serem citados.
- Não temos evidência que olanzapina melhore a qualidade de vida de pacientes diagnosticados com esquizofrenia.
A base de dados da pontuação QLS nesse estudo foi tomada quando pacientes estavam sofrendo com a exacerbação dos sintomas induzida pela retirada abrupta de seus medicamentos. Isso estabeleceu uma pobre e artificial base de dados.
Além disso, para se avaliar se uma droga melhora a qualidade de vida para um grupo de pacientes, seria necessário coletar escores de QLS para todos os pacientes escolhidos aleatoriamente no estudo, e fazer isso com todas as avaliações programadas (semanas 12, 24, 36 e 52). Nesse estudo, sabemos que 69% dos pacientes tratados com olanzapina falharam em ‘responder’, portanto, o esperado é que esse grupo tenha uma fraca pontuação de qualidade de vida. Outros 15% dos pacientes com olanzapina desistiram antes das 24 semanas, consequentemente podemos imaginar que a qualidade de vida deles não era assim tão boa nesse estágio. Para que tiremos alguma conclusão sobre o efeito dos antipsicóticos para a qualidade de vida nesse estudo, até mesmo em relação aos artificiais resultados da base de dados, precisaríamos reportar os resultados de todos os pacientes.
Em breve, os resultados nesse artigo são para um pequeno e seleto grupo de bons respondentes a olanzapina (16% dos pacientes iniciais), e não para todos os pacientes tratados com olanzapina.
- Os resultados finais
De uma perspectiva científica, o caso estabeleceu essa comparação: em pacientes que estiveram doentes em média de 9 a 10 anos, o estudo comparou resultados para aqueles que foram retirados abruptamente de seus medicamentos e colocados de volta num antipsicótico com aqueles que foram abruptamente retirados de seus medicamentos e deixados sem tratamento de abstinência. O estudo revelou que tiveram uma maior resposta aqueles colocados de volta ao antipsicótico olanzapina, e também revelou que no grupo seleto de respondentes ao olanzapina seus indicadores de qualidade de vida tinham sido melhores do que em comparação do que se passava com a retirada abrupta do medicamento. Ao mesmo temo, o estudo revelou que pacientes crônicos retirados abruptamente de seus medicamentos e deixados sem tratamento ficavam muito mal, como poderia ser o esperado.
Estudo número 2
Nasrallah, et al. (2004). Health-related quality of life in patients with schizophrenia during treatment with long-acting, injectable risperidone. J Clin Psychiatry 65: 531-36.
Esse estudo sofre dos mesmos defeitos de estudos com olanzapina, e mais um. O estudo foi financiado por Janssen, o fabricante da risperidona. A maioria dos autores do estudo eram funcionários de Janssen, e o principal autor foi o psiquiatra Henry Nasrallal, que tornou público que ele mantinha vínculos financeiros – incluindo prestação de serviços como palestrante– com a Janssen e inúmeros outras empresas farmacêuticas. Uma reportagem de 2014 ‘Dollars for Docs’ pela ProPublica mostrou que Nasrallal tinha sido pago por 14 empresas farmacêuticas por um serviço ou outro, entre agosto de 2013 a dezembro de 2014.
Os voluntários recrutados para o estudo – um pouco mais idosos, mais crônicos do que os pacientes do estudo com olanzapina – foram abruptamente retirados de seus medicamentos. Parece que ‘os respondentes no grupo placebo’ foram retirados do estudo, embora isso não esteja claramente dito. Os 369 pacientes foram selecionados aleatoriamente para placebo, senão para os três grupos recebendo diferentes dosagens de risperidona injetável (junto com uma dose oral de risperidona durante as primeiras três semanas).
Como no caso do estudo com olanzapina, o grupo com placebo foi composto de pacientes crônicos expostos aos riscos da retirada abrupta de drogas, deixados sem tratamento a esses sintomas.
O autor do estudo não fornece qualquer detalhe sobre o destino dos 369 pacientes. Não há informação sobre os desistentes do estudo. O autor simplesmente relatou que no final das 12 semanas a qualidade de vida se deteriorou no grupo placebo, e que teria melhorado destacadamente nos três grupos com risperidona. Pacientes que receberam doses injetáveis de 25 mg de risperidona teriam relatado terem desfrutado de uma qualidade de vida no final das 12 semanas similar à população geral dos EUA, com a sua saúde mental agora justamente tão boa quanto a média da população. Os pacientes crônicos, assim parece, se recuperaram em 12 semanas, estando aproximadamente em uma ‘normalidade’ física e mental, resultado tão memorável que lembra histórias da bíblia.
Pies e Pierre relatam os Resultados
Em seu artigo, Pies e Pierre afirmam que somente clínicos, tais como eles próprios, seriam capazes de avaliar as bases de evidências de seus pacientes. Jornalistas que ousam fazer isso deveriam ser vistos como culpados de má prática de jornalismo, dado que agora eu dei a minha opinião sobre os méritos desses estudos citados por eles, imagino que eles queiram me repreender novamente.
Da parte deles, Pies e Pierre informaram aos leitores que em “ambos estudos, pacientes tratados com os antipsicóticos mostraram significativamente maior melhoria em qualidade de vida do que os tratados com placebo”. E não apenas isso, eles escreveram, “Nasrallal e companheiros descobriram que a risperidona de longa atuação (25mg) melhorou a qualidade de vida a níveis significativamente diferentes do normal. “
E, então, a questão relevante à sociedade:
Será que a revisão das evidências nesses dois casos passa para nós alguma segurança que se possa confiar neles enquanto guardiões da base de evidências para a psiquiatria? Ou nós não vemos aí o próprio tipo de avaliação que a mim me tornou cético com relação a essa particular especialidade médica?
Notas de rodapé (editor)
[*] Knight Science Journalism Fellow.
[†] Nos Estados Unidos, o nome comercial foi Thorazine, na Europa, Largactil, no Brasil, Amplictil.
[‡] Multimodal Treatment of Attention (Tratamento multimodal da Atenção).
[§] Quality of Life Score (QLS).
[**] Last Observation Carried Forward (LOCF).






 Hemos viajado a Suecia para asistir al simposio organizado por
Hemos viajado a Suecia para asistir al simposio organizado por  La reunión en Gotemburgo sirvió también para crear el Instituto Internacional para la Reducción del Consumo de Psicofármacos, que se ha constituido por un grupo fundador que componen Olga Runciman, Birgitta Alakare, Robert Whitaker, Will Hall, Jaako Seikkula, Volkmar Adelhold, John Read, Magnus Hald, Peter Gøtzsche y Carina Håkansson. Este Instituto tendrá como objetivos principales la formación, la generación de investigación y de evidencia práctica sobre los procesos de retirada de medicación, y la creación de una red internacional de personas implicadas.Habitamos un sistema que nos enferma de manera crónica, y que está dominado por la industria farmacéutica y por visiones reduccionistas sobre nuestra naturaleza humana. Por eso es tremendamente inspirador encontrarse con personas de diferentes partes del mundo que siguen apostando por la autenticidad en las relaciones, que saben que lo importante es que haya alguien que se implique y que responda cuando la vida se pone difícil porque nos afectamos unos a otros, y que no han renunciado a la posibilidad de crear juntos lugares seguros para que los encuentros sucedan, el tipo de encuentros en los que es posible no considerar que una sola persona es el problema.Terminamos la reseña, para seguir con nuestra lucha, con las palabras de Carina Håkansson: “El futuro no existe aún, podemos crearlo. Es un mensaje optimista y a la vez exigente. Tenemos el poder para hacer que las cosas cambien”.
La reunión en Gotemburgo sirvió también para crear el Instituto Internacional para la Reducción del Consumo de Psicofármacos, que se ha constituido por un grupo fundador que componen Olga Runciman, Birgitta Alakare, Robert Whitaker, Will Hall, Jaako Seikkula, Volkmar Adelhold, John Read, Magnus Hald, Peter Gøtzsche y Carina Håkansson. Este Instituto tendrá como objetivos principales la formación, la generación de investigación y de evidencia práctica sobre los procesos de retirada de medicación, y la creación de una red internacional de personas implicadas.Habitamos un sistema que nos enferma de manera crónica, y que está dominado por la industria farmacéutica y por visiones reduccionistas sobre nuestra naturaleza humana. Por eso es tremendamente inspirador encontrarse con personas de diferentes partes del mundo que siguen apostando por la autenticidad en las relaciones, que saben que lo importante es que haya alguien que se implique y que responda cuando la vida se pone difícil porque nos afectamos unos a otros, y que no han renunciado a la posibilidad de crear juntos lugares seguros para que los encuentros sucedan, el tipo de encuentros en los que es posible no considerar que una sola persona es el problema.Terminamos la reseña, para seguir con nuestra lucha, con las palabras de Carina Håkansson: “El futuro no existe aún, podemos crearlo. Es un mensaje optimista y a la vez exigente. Tenemos el poder para hacer que las cosas cambien”.



















