 Nota do Editor: Por permissão do autor, o Mad in Brasil (MIB) estará publicando quinzenalmente um capítulo do recente livro do Dr. Peter Gotzsche. Os capítulos irão ficar disponíveis em um arquivo aqui.
Nota do Editor: Por permissão do autor, o Mad in Brasil (MIB) estará publicando quinzenalmente um capítulo do recente livro do Dr. Peter Gotzsche. Os capítulos irão ficar disponíveis em um arquivo aqui.
Esta é a parte 5 do capítulo 2. Gotzsche nos mostra como são falsas as diretrizes oficiais para orientar a retirada das drogas psiquiátricas, apresenta uma boa notícia que é a diminuição da prescrição de antidepressivos em crianças, e evidências que condenam o uso do eletrochoque.

Informações falsas sobre a retirada feitas pelos psiquiatras britânicos
Em 2020, fui coautor de um artigo escrito pelo professor de psicologia John Read, “Por que os relatos oficiais dos sintomas de abstinência de antidepressivos diferem tanto dos resultados da pesquisa e das experiências dos pacientes?”180 Observamos que as diretrizes de 2018 da NICE afirmavam que os sintomas de abstinência das pílulas da depressão “são geralmente leves e autolimitados durante cerca de 1 semana, mas podem ser graves, particularmente se a droga for interrompida abruptamente”, e que as diretrizes da Associação Psiquiátrica Americana afirmavam que os sintomas “normalmente se resolvem sem tratamento específico durante 1-2 semanas”.
Entretanto, uma revisão sistemática por James Davies e John Read mostrou que a metade dos pacientes apresenta sintomas de abstinência; metade dos pacientes com sintomas apresenta a classificação de gravidade mais extrema oferecida; e que algumas pessoas apresentam abstinência por meses ou mesmo anos.57 Uma pesquisa com 580 pessoas relatou que em 16% dos pacientes, os sintomas de abstinência duraram mais de 3 anos.57
Em fevereiro de 2018, Wendy Burn, presidente do Real Colégio de Psiquiatras (RCPsych) e David Baldwin, presidente do Comitê de Psicofarmacologia, escreveu no The Times que, “Sabemos que na grande maioria dos pacientes, quaisquer sintomas desagradáveis experimentados na descontinuidade dos antidepressivos foram resolvidos dentro de duas semanas após a interrupção do tratamento”.
Nove clínicos e acadêmicos escreveram a Burn e Baldwin dizendo que a sua declaração estava incorreta e que havia enganado o público sobre uma importante questão de segurança pública. Também observamos que a própria pesquisa do RCPsych com mais de 800 usuários de antidepressivos (Coming Off Antidepressants) constatou que os sintomas de abstinência foram sentidos em 63% e duraram até 6 semanas, e que um quarto relatou ansiedade que durou mais de 12 semanas. Além disso, observamos que dentro de 48 horas após a publicação da sua declaração enganosa no The Times, o RCPsych removeu o documento Coming Off Antidepresants do site.
Pedimos-lhes que retratassem a declaração deles ou que fornecessem apoio à pesquisa. Baldwin enviou dois trabalhos financiados pela empresa com ele mesmo enquanto o primeiro autor. Nenhum deles forneceu dados sobre quanto tempo duram os sintomas de abstinência.
Em seguida, enviamos uma reclamação formal ao RCPsych, assinada por 30 pessoas, incluindo dez que haviam experimentado efeitos de retirada por um a dez anos, dez psiquiatras e oito professores. Observamos:
“As pessoas podem ser enganadas pela falsa afirmação de que é fácil se retirar e podem, portanto, tentar fazê-lo muito rapidamente ou sem o apoio do prescritor, de outros profissionais ou dos entes queridos. Outras pessoas, ao pesar os prós e os contras de começar a tomar antidepressivos, podem tomar a sua decisão com base em parte nesta informação errada. Uma preocupação secundária é o fato de que tais declarações irresponsáveis trazem descrédito ao Colégio, à profissão de psiquiatra (à qual alguns de nós pertencemos) e – vicariamente – a todos os profissionais de saúde mental”.
Fornecemos inúmeros estudos e revisões mostrando que a declaração da Baldwin-Burn não é verdadeira e pedimos a eles que se retratassem publicamente, explicassem e pedissem desculpas pela sua declaração enganosa; fornecemos orientação ou treinamento para todos os porta-vozes do RCPsych, incluindo o atual presidente, sobre a importância de assegurar que as declarações públicas sejam baseadas em evidências e sobre as limitações de confiar nos colegas que estão recebendo pagamentos da indústria farmacêutica (por exemplo, da Baldwin); e para restabelecer, no site do RCPsych, o documento Coming Off Antidepresants.
O escrivão RCPsych, Adrian James, respondeu que não havia “nenhuma evidência de que a declaração no The Times fosse enganosa”. “Eles rejeitaram a queixa e James apresentou quatro razões, três das quais ou eram irrelevantes ou desonestas. Ele repetiu uma alegação anterior feita por Burn de que a remoção da pesquisa do site deles aconteceu por estar desatualizada. Mesmo quando apontamos que a remoção foi feita em poucas horas após termos mostrado que incluía dados contraditórios com a declaração da Baldwin-Burn, e que mais de 50 outros itens em seu website estavam desatualizados, mas não foram removidos, James aderiu à sua explicação.
O único comentário relevante foi que a declaração da Baldwin-Burn era consistente com as recomendações da NICE que afirmavam que os médicos deveriam aconselhar os pacientes que os sintomas de descontinuação são “geralmente leves e autolimitados durante cerca de uma semana”.
Entretanto, James deturpou a declaração da NICE ao deixar de fora a sentença seguinte: “mas pode ser severa, particularmente se a droga for parada abruptamente”.
Quatro meses após a carta do The Times, o CEO do RCPsych, Paul Rees, enviou uma longa resposta que apenas ecoou a de James. Respondemos que a afirmação enfática de Rees de que “não faz parte da função do Colégio ‘policiar’ tal debate” implicava que até mesmo os seus funcionários mais graduados podem dizer o que quiserem, por mais falso ou prejudicial que seja, e o Colégio os apoiaria – como, de fato, tinha sido feito neste caso.
Explicamos que agora estávamos certos de que o Real Colégio de Psiquiatras prioriza os interesses do Colégio e da profissão que representa em detrimento do bem-estar dos pacientes; não valoriza os estudos de pesquisa empírica como base apropriada para fazer declarações públicas e para resolver disputas, e que assim se posicionou fora do domínio da medicina baseada em evidências; tem um processo de críticas que resulta em queixas substantivas, cuidadosamente documentadas, sobre assuntos sérios de segurança pública não sendo investigados, mas sim descartados por um indivíduo; não tem interesse em participar de discussões significativas com grupos profissionais e de pacientes que questionam a posição do Colégio sobre um determinando assunto; está preparado para usar táticas flagrantemente desonestas para tentar desacreditar reclamações razoáveis, e assim se posicionou fora do domínio de órgãos éticos e profissionais; não tem conhecimento ou não está preocupado com a influência nociva da indústria farmacêutica e com a necessidade de se manter uma forte fronteira ética entre o Colégio e as organizações baseadas no lucro.
Mesmo que o RCPsych não preste contas ao Parlamento, ou parece que a ninguém, nós escrevemos ao Secretário de Saúde e Assistência Social e informamos ao governo que,
“O Real Colégio de Psiquiatras está atualmente operando fora dos padrões éticos, profissionais e científicos esperados de um órgão representando profissionais médicos … Acreditamos que as respostas do RCPsych mostram um rastro de ofuscação, desonestidade e incapacidade ou falta de vontade de se envolver com um grupo preocupado de profissionais, cientistas e pacientes.
Se um grupo de cientistas e psiquiatras juntos não podem desafiar o RCPsych de uma forma que leve a uma resposta adequada e ponderada e a um envolvimento produtivo com os reclamantes, que esperança existe para que os pacientes individualmente tenham uma reclamação levada a sério?”
Burn e Baldwin nunca se retrataram da sua falsa declaração, forneceram pesquisa para apoiá-la, ou pediram desculpas por enganar o público. Nem James nem Rees jamais abordaram as nossas preocupações sobre o procedimento de reclamação.
Tornamos pública nossa reclamação, e o programa de rádio 4 da BBC, Today, a cobriu em 3 de outubro de 2018. O RCPsych se recusou a fornecer um porta-voz para debater com John Read. Ao invés disso, Clare Gerada, ex-presidente do Royal College of General Practitioners, representou a sua perspectiva. Ela denegriu a queixa como uma “história antidepressiva” e defendeu veementemente a posição dos funcionários do RCPsych dizendo que, “a grande maioria dos pacientes que saem dos antidepressivos não tem nenhum problema”.
Mais tarde, a Royal Society of Medicine (RSM) lançou uma série de podcasts, “RSM Health Matters”. O tópico de abertura foi sobre pílulas da depressão e abstinência. Um dos dois entrevistados foi Sir Simon Wessely, presidente da RSM (e recente presidente da RCPsych). O outro foi Gerada. Nenhum deles revelou serem casados, e ambos enfatizaram que as pílulas da depressão permitem às pessoas “levar uma vida normal”.
Rejeitou sem dúvida qualquer ligação entre as pílulas da depressão e o suicídio, apesar de ter sido suficientemente bem demonstrado, para que as drogas carregassem os Avisos da Tarja Preta. Ele também afirmou, categoricamente, que as pílulas da depressão “não causam dependência”. Gerada reclamou que, “uma vez por ano, quando os números das prescrições saem, nós fazemos esse exame de consciência – por que estamos prescrevendo muito deste medicamento”. Ela disse que até os prescreve pessoalmente para pessoas que ela sabe que “vão ficar deprimidas” no futuro e encorajou “os psiquiatras a se afastarem do medo, que foi propagado, creio eu que pela mídia e por certas pessoas, para dizer, será que realmente existe um espaço para os antidepressivos na prevenção da depressão”?
Em relação à retirada, Gerada afirmou: “Como clínica geral com 26 anos de experiência … provavelmente 50% das dezenas de milhares de pacientes que vi estiveram lá com um problema de saúde mental e posso contar em uma mão o número de pessoas que tiveram problemas de longo prazo com a retirada dos antidepressivos ou com os problemas decorrentes dos antidepressivos.”
Se interpretarmos “dezenas de milhares” significando 30.000, Gerada estava falando de aproximadamente 15.000 pessoas com problemas de saúde mental. Dado o seu entusiasmo pelas pílulas da depressão, que ela usa até “profilaticamente”, presumimos que ela os receitou a 25% desses pacientes, cerca de 3.750 pessoas. Mesmo que apenas a metade deles tenha tentado sair das drogas, então ela está alegando uma incidência de efeitos de abstinência de cinco em 1.875 ou 0,3%. A recente estimativa da taxa real baseada em pesquisa, 56%,57, é 210 vezes maior do que a experiência clínica de Gerada.
Em 27 de novembro de 2018, o programa de rádio All in the Mind da BBC convidou John Read e a psiquiatra Sameer Jauhar para discutirem a revisão feita por Davies and Read. Jauhar explicou que, “A minha esperança é que as pessoas não se assustem com os antidepressivos … pensando que os números que foram dados se aplicam a elas”. Quando o entrevistador perguntou se os pacientes eram avisados com antecedência sobre os efeitos da retirada quando começam a tomar antidepressivos, Jauhar respondeu: “Sim. Como com qualquer outro medicamento em medicina geral, você avisa aos pacientes sobre quaisquer efeitos colaterais”. Read disse: “As duas maiores pesquisas que fizemos, com 1800 e 1400 pessoas, quando perguntadas se alguma vez lhes foi dito algo sobre os efeitos da abstinência, menos de 2% em ambas as pesquisas disseram isso”. 180
Em abril de 2019, o Journal of Psychopharmacology publicou uma crítica da revisão feita por Davies and Read, que foi descartada como sendo “uma narrativa partidária”. O autor principal foi Jauhar, acompanhado, entre outros, pelo Baldwin e pelo psiquiatra David Nutt, o editor da revista. Três dos seis autores, Nutt, Baldwin e o psiquiatra da Universidade de Oxford Guy Goodwin, revelaram pagamentos de 26 empresas farmacêuticas diferentes, mas Jauhar não revelou o seu financiamento de pesquisa pela Alkermes ou as suas palestras pagas pela Lundbeck.
O Journal of Psychopharmacology é propriedade da Associação Britânica de Psicofarmacologia, que aceita dinheiro da indústria na forma de simpósios patrocinados por satélite que não são controlados pela Associação. Tanto o atual presidente, Allan Young, quanto os ex-presidentes, incluindo Nutt, receberam dinheiro da indústria farmacêutica.
A tenacidade de John Read foi paga. Em 30 de maio de 2019, o RCPsych publicou uma declaração onde observava que, “A descontinuidade dos antidepressivos deve envolver a dosagem afunilada ou lentamente diminuída para reduzir o risco de sintomas angustiantes, que podem ocorrer durante vários meses … O uso de antidepressivos deve ser sempre sustentado por uma discussão sobre o nível potencial de benefícios e danos, incluindo a retirada”.
Em poucas horas, porém, Allan Young, tentou minar essa reviravolta do RCPsych. Ele repetiu a sua linha orientada pelas empresas farmacêuticas: “As chamadas reações de retirada são geralmente leves a moderadas e respondem bem a uma gestão simples. A ansiedade em relação a isto não deve ocultar os benefícios reais deste tipo de tratamento”.
Em setembro de 2019, a Public Health England publicou uma revisão histórica de 152 páginas de evidências fazendo recomendações importantes, inclusive sobre serviços para ajudar as pessoas que saem de pílulas da depressão e outras drogas psiquiátricas, e sobre as melhores pesquisas e diretrizes nacionais mais precisas.181 No mês seguinte, a NICE atualizou as suas diretrizes de acordo com a revisão feita por Davies and Read.
O que isto ilustra é: Nós já sabíamos que as empresas farmacêuticas não se preocupam com a segurança dos pacientes se isso puder prejudicar as vendas.4,51 Sabemos agora que os líderes psiquiátricos também não se importam com a segurança dos pacientes se isso puder ameaçar a sua própria reputação, os interesses corporativos que representam ou o fluxo de dinheiro que recebem das empresas farmacêuticas. Esta corrupção de toda uma especialidade médica permeia também as nossas autoridades, que dependem muito de especialistas ao emitir linhas-diretrizes.
Expus algumas das mesmas pessoas em meu livro de 2015 sob a manchete: “Silverbacks no Reino Unido exibem a negação organizada da psiquiatria”4 Começou com a minha palestra principal apresentada na reunião de abertura do Conselho de Psiquiatria Baseada em Evidências em 30 de abril de 2014 na Câmara dos Lordes, presidida pelo Earl de Sandwich, “Por que o uso de drogas psiquiátricas pode estar fazendo mais mal do que bem”. Os outros palestrantes, a psiquiatra Joanna Moncrieff e o antropólogo James Davies, deram palestras semelhantes.
Dois meses depois, Nutt, Goodwin e três colegas homens me intimidaram na primeira edição de uma nova revista, a Lancet Psychiatry. 182
Seu estilo e argumentos revelaram a arrogância e a cegueira que estão no topo da corporação psiquiátrica em todas as partes do mundo. O título do trabalho deles foi: “Ataques a antidepressivos: sinais de estigma profundo?”. Fui acusado, direta ou indiretamente, de ser um “antipsiquiatra”, “anticapitalista”, ter “visões políticas extremas ou alternativas”, lançar uma “nova polêmica irracional”, que eu havia suspendido o meu “treinamento em análise de provas por polêmica popular”, o que me fez “preferir a anedota à prova”, o que era “insultuoso à disciplina da psiquiatria”.
Isto era retórica vazia. O que era insultuoso para a psiquiatria e para os pacientes era o seu artigo. Eles alegaram que as pílulas da depressão estão entre os medicamentos mais eficazes em toda a medicina, com um efeito impressionante na depressão aguda e na prevenção da recorrência.
Eles observaram que menos pacientes com uma pílula da depressão do que com placebo desistem dos testes por causa da ineficácia do tratamento, e que eles acreditavam haver mostrado que os comprimidos são eficazes. Isto é errado. Muito mais pacientes abandonam os ensaios devido a eventos adversos com o medicamento do que com o placebo.114 Isto tende a acontecer cedo, e então há menos pacientes que podem abandonar os ensaios devido à falta de efeito no grupo do medicamento do que no grupo do placebo. Portanto, é uma falha fatal olhar para as desistências devido à falta de eficácia. Incluímos todas as desistências e descobrimos que placebo é melhor do que uma pílula da depressão.114
Eles mencionaram que muitas pessoas que não estão tomando pílulas da depressão cometem suicídio, alegando que uma “condenação geral de antidepressivos por grupos de lobby e colegas corre o risco de aumentar essa proporção”. Este é um argumento incrível considerando que as pílulas da depressão causam suicídio!
Eles alegaram que a maioria daqueles que cometem suicídio estão deprimidos, mas os dados subjacentes não permitem esta conclusão.183 Apenas cerca de um quarto das pessoas que se suicidam têm um diagnóstico de depressão. Muitas outras recebem um diagnóstico post mortem baseado na chamada autópsia psicológica. Estabelecer um diagnóstico de um transtorno psiquiátrico em uma pessoa morta é um processo altamente tendencioso. O preconceito de aceitação social ameaça a validade de tal diagnóstico retrospectivo. Os parentes frequentemente buscam explicações socialmente aceitáveis e podem não ter conhecimento ou não querer revelar certos problemas, particularmente aqueles que geram vergonha ou colocam parte da culpa sobre si mesmos.
“Estão entre as drogas mais seguras já fabricadas”, escreveram eles. Isto é difícil de ser conciliado com os resultados de um estudo de coorte cuidadosamente conduzido que mostrou que os ISRSs matam uma das 28 pessoas acima de 65 anos de idade tratadas por um ano,96 e com o fato de que os comprimidos duplicam os suicídios.97-100
“O movimento antipsiquiatra ressuscitou com a recente teoria conspiratória de que a indústria farmacêutica, em aliança com os psiquiatras, conspira ativamente para criar doenças e fabricar medicamentos não melhores do que placebo”. Eles não viram a ironia. Não é uma teoria de conspiração, mas um simples fato de que os psiquiatras criaram tantas “doenças” que há pelo menos uma para cada cidadão, e também é correto que as drogas não valem a pena serem usadas.
O auge da negação profissional e da arrogância veio quando eles sugeriram que deveríamos ignorar “experiências severas com drogas”, que eles desdenharam como anedotas e alegaram que poderiam ser distorcidas pelo “incentivo ao litígio”. É profundamente insultuoso para aqueles pais que perderam um filho e para aqueles cônjuges que perderam um parceiro porque os comprimidos da depressão levaram algumas pessoas a cometer suicídio ou homicídio, ou ambos. Em seus comentários finais, os psiquiatras disseram que as minhas “afirmações extremas … expressam e reforçam o estigma contra as doenças mentais e as pessoas que as têm”. Tem sido documentado que são os psiquiatras que estigmatizam os pacientes, não aqueles que criticam a psiquiatria.4
Sami Timimi é membro do RCPsych e escreveu a Burn, o presidente do RCPsych, em uma carta assinada por 30 pessoas, solicitando que o RCPsych substitua Baldwin como o seu representante no Grupo de Referência de Experts em Saúde Pública [Review of England Prescription Medicines Expert Reference Group of Public Health England’s Review of Prescribed Medicines], por um membro do RCPsych que não esteja comprometido por conflitos de interesse com a indústria farmacêutica. Burn respondeu que o envolvimento de Baldwin com indústria não comprometeu de forma alguma o seu trabalho e advertiu Timimi de que precisava defender, “os valores que o Colégio espera de seus membros”. Tal como o DN e outros silverbacks, Burn não viu a ironia da sua observação. Os valores parecem permitir a corrupção.
Quando o psiquiatra escocês Peter Gordon, no final de 2019, expressou o seu ponto de vista sobre a sobremedicação psiquiátrica e o seu potencial de danos, o presidente da Divisão Escocesa do Real Colégio de Psiquiatras fez uma chamada telefônica para o Diretor Médico Associado do Conselho do NHS onde Gordon trabalhava e expressou preocupações sobre a sua saúde mental.180 Muitos de nós já experimentamos o “diagnóstico” de nossos oponentes psiquiátricos, tanto da minha parte em um jornal, durante um caso em que eu era um perito, 54 e em uma conversa entre dois psiquiatras em uma festa particular, que um dos meus amigos ouviu.
Outro exemplo de diagnóstico falso vem da Universidade Emory, nos EUA, onde o professor de psiquiatria Charles Nemeroff trabalhava.4 Milhões de dólares da indústria farmacêutica mudaram de mãos secretamente por mais de uma década, e uma razão pela qual o esquema pôde continuar por tanto tempo foi que pelo menos 15 denunciantes foram submetidos a avaliações psiquiátricas, feitas por psiquiatras da Emory que relataram ter feito tais exames sem sequer examinar os médicos visados ou reunir provas factuais, onde depois foram demitidos. Algumas dessas “avaliações” foram feitas pelo próprio Nemeroff. Na União Soviética, os dissidentes recebiam falsos diagnósticos psiquiátricos e eram trancados ou desapareciam para sempre.
Tais transgressões éticas grosseiras são únicas para a psiquiatria; elas não são sequer possíveis em outras especialidades. Se um cardiologista perde uma discussão acadêmica, ou seu colega expôs a sua fraude, não o ajudará afirmar de repente que seu oponente teve um ataque cardíaco.
O uso de comprimidos da depressão para crianças caiu 41%
Aí vem um pequeno vislumbre de esperança, desafiando o buraco negro da psiquiatria que absorve todo pensamento racional, como os buracos negros no universo absorvem tudo o que se aproxima deles.
É possível reverter as tendências sempre crescentes no uso de drogas psiquiátricas se você for tão tenaz quanto John Read foi em relação ao Real Colégio de Psiquiatria do Reino Unido.
Devido à preocupação com o risco de suicídio, o Conselho Nacional de Saúde dinamarquês lembrou aos médicos de família, no verão de 2011, que eles não deveriam escrever prescrições de pílulas da depressão para crianças, por ser uma tarefa para os psiquiatras.168 Ao mesmo tempo, comecei a advertir fortemente contra o risco de suicídio com as pílulas. Repeti as minhas advertências inúmeras vezes nos anos seguintes no rádio e na TV, e em artigos, livros e palestras. Começou com uma entrevista com o diretor geral da Lundbeck, Ulf Wiinberg, que, em 2011, afirmou que as pílulas da depressão protegem as crianças contra o suicídio. A entrevista aconteceu enquanto a parceiro americana da Lundbeck, Forest Laboratories, negociava indenizações com 54 famílias cujos filhos tinham cometido ou tentado suicídio sob a influência das pílulas da depressão da Lundbeck. Em outro lugar, descrevi o comportamento irresponsável da Lundbeck, também em relação a um artigo que publiquei sobre a entrevista.4
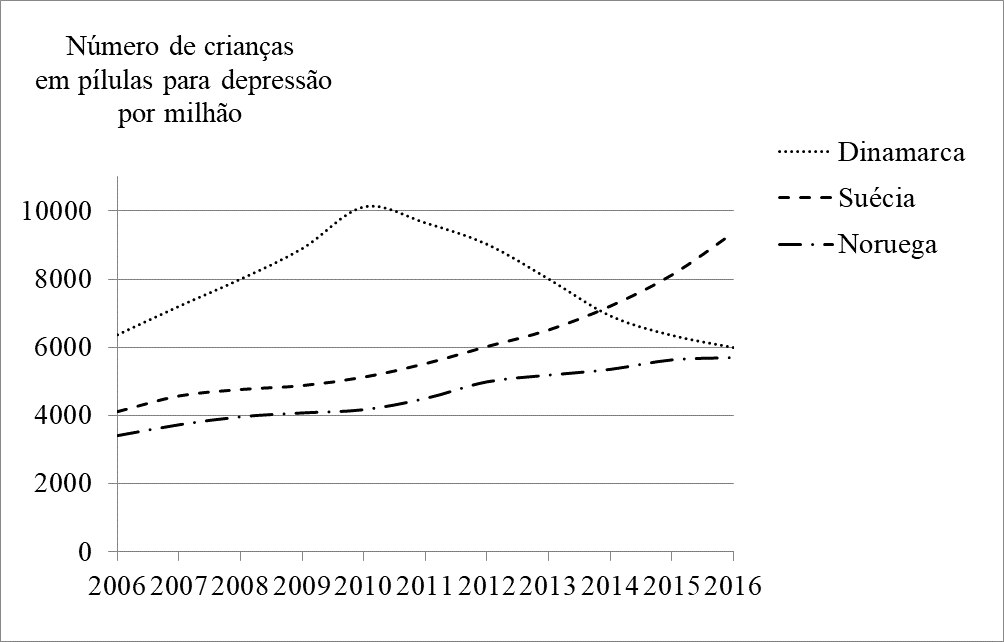
Na Noruega e na Suécia, não houve iniciativas desse tipo. O número de crianças em tratamento aumentou 40% na Noruega (0-19 anos) e 82% na Suécia (0-17 anos) de 2010 a 2016, enquanto diminuiu 41% na Dinamarca (0-19 anos), apesar de os professores de psiquiatria também na Dinamarca terem continuado a propagar as suas falsas alegações de que as pílulas da depressão protegem as crianças contra o suicídio.169
O Conselho Nacional de Saúde da Dinamarca emitiu vários avisos contra o uso de pílulas da depressão em crianças antes de 2011. Acredito, portanto, que foi principalmente devido à minha tenacidade que o uso foi reduzido na Dinamarca. Digo isto para encorajar as pessoas a lutar por uma boa causa. Apesar das enormes chances, é possível mudar as coisas na psiquiatria para melhor. Não muito, mas não devemos desistir da luta.
 O número necessário para tratar é altamente enganoso
O número necessário para tratar é altamente enganoso
É padrão em artigos de pesquisa psiquiátrica mencionar o número de pacientes que precisam ser tratados (NNT) para beneficiar um deles. Os psiquiatras mencionam o NNT o tempo todo como evidência de que as suas drogas são altamente eficazes. Mas o NNT é tão enganador que se deve ignorar tudo o que se lê sobre.
Tecnicamente, o NNT é calculado como o inverso da diferença de risco (é na verdade uma diferença de benefício), o que é muito simples. Se 30% melhoraram no medicamento e 20% no placebo, NNT = 1/(0,3-0,2) = 10. Aqui estão os principais problemas:
Em primeiro lugar, o NNT é derivado de testes com falhas graves, com interrupção abrupta no grupo placebo, cegamento insuficiente e patrocínio da indústria com a publicação seletiva de resultados positivos e a tortura dos dados.
Em segundo lugar, a NNT leva em conta apenas aqueles pacientes que melhoraram em certa quantidade. Se um número semelhante de pacientes tivesse se deteriorado, não haveria NNT, pois seria infinito (1 dividido por zero é infinito). Por exemplo, se um medicamento é totalmente inútil e só torna a condição mais variável após o tratamento, de modo que mais pacientes melhoram e mais pacientes se deterioram do que no grupo placebo, o medicamento pareceria eficaz com base no NNT porque mais pacientes no grupo do medicamento teriam melhorado do que no grupo placebo.
Em terceiro lugar, o NNT abre a porta para um viés adicional. Se o corte escolhido para melhoria não produzir um resultado que o departamento de marketing da empresa goste, eles podem tentar outros cortes até que os dados confessem. Tais manipulações com os dados durante a análise estatística, onde os resultados pré-especificados são alterados após os funcionários da empresa terem visto os dados, são muito comuns. 4.51.101.184 Meu grupo de pesquisa demonstrou isto em 2004, comparando os protocolos de ensaios que adquirimos dos comitês de análise ética com as publicações dos ensaios. Dois terços dos ensaios tiveram pelo menos um resultado primário que foi alterado, introduzido ou omitido, enquanto 86% dos participantes negaram a existência de resultados não relatados (eles não sabiam, é claro, que nós tínhamos acesso aos seus protocolos quando pedimos).184 Estas manipulações sérias não foram descritas em nenhuma das 51 publicações.
Em quarto lugar, o NNT é apenas sobre um benefício e ignora completamente que as drogas têm danos, que são muito mais certos de ocorrer do que os seus possíveis benefícios.
Quinto, se benefícios e danos forem combinados em uma medida de preferência, não é provável que um NNT possa ser calculado porque as drogas psiquiátricas produzem mais danos do que benefícios. Neste caso, só podemos calcular o número necessário para causar danos (NNH). Os abandonos durante os testes de pílulas da depressão ilustram isto. Como 12% mais pacientes abandonam o medicamento do que placebo,114 o NNH é 1/0,12, ou 8.
Os silverbacks britânicos não levaram em conta nenhuma dessas falhas quando afirmaram que as pílulas da depressão têm um efeito impressionante na recorrência, com um NNT de cerca de três para evitar uma recorrência.182 Não é surpreendente que os pacientes queiram voltar a tomar a droga quando os seus psiquiatras os jogaram no inferno da abstinência aguda, substituindo subitamente a sua droga por placebo. Como apenas dois pacientes são necessários para obter um com sintomas de abstinência,57 não pode existir um NNT para prevenir a recorrência, apenas um NNH para prejudicar, que são dois.
Não pode existir nem um NNT em outros ensaios clínicos da depressão, pois a diferença entre droga e placebo em ensaios mal feitos é de cerca de 10%,4 ou um NNT de 10, que é muito menor do que o NNH. Por exemplo, o NNH para criar problemas sexuais é inferior a dois para as pílulas da depressão. Argumentos e exemplos semelhantes podem ser produzidos para todas as drogas psiquiátricas. Assim, o NNT na psiquiatria é falso. Não existe.
Eletrochoque
Como este livro é sobre drogas, não vou dizer muito sobre o eletrochoque.4 Alguns pacientes e psiquiatras dizem que ele pode ter um efeito fantástico. Isto poderia ser verdade, mas o efeito médio é menos impressionante, e se o eletrochoque fosse eficaz, as pessoas não precisariam receber uma longa série de choques, o que geralmente é o caso. Além disso, o efeito do choque não dura além do período de tratamento, e o eletrochoque “funciona”, causando danos cerebrais, o que é assustador.4
Uma vez, em uma reunião, me perguntaram qual era a minha opinião sobre uma mulher que estava tão deprimida que mal podia ser contatada, mas que pediu um copo de água após um eletrochoque. Eu disse que, como isto era uma anedota, eu responderia com uma anedota. Uma vez me pediram para tomar conta de um homem recém-admitido, um alcoólatra inconsciente. Como eu precisava descartar a meningite, tentei inserir uma agulha em suas costas para retirar o líquido cefalorraquidiano para microscopia e cultura. Foi muito difícil entrar e bati no osso dele várias vezes. De repente, o bêbado exclamou em voz alta: “Maldito inferno, pare de me picar pelas costas!” Será que eu causei um milagre com a minha agulha e curei o cara? Não. Coisas estranhas acontecem o tempo todo na área da saúde. Poderia eu ter acordado a mulher profundamente deprimida com a minha agulha? Quem sabe, mas por que não?
Os psiquiatras muitas vezes dizem que o eletrochoque pode salvar vidas, mas não há documentação confiável para esta afirmação, enquanto sabemos que o eletrochoque pode matar pessoas.4 Além disso, pode levar à perda severa e permanente da memória, que os principais psiquiatras negam ferozmente que possa ocorrer,4,23 mesmo que esteja bem documentado que o eletrochoque leva à perda da memória na maioria dos pacientes. 4,185-187
Acho totalmente inaceitável que o eletrochoque possa ser imposto aos pacientes contra a sua vontade, porque alguns pacientes morrerão, cerca de 1 por 1000.186 e outros sofrerão de danos cerebrais graves e irreversíveis. 4,23
1 Você não deve tomar medicamentos psiquiátricos. A única exceção que posso imaginar é uma situação aguda gravemente perturbada, na qual você pode precisar descansar um pouco.
2 Se você tiver sorte e tiver um bom psiquiatra que entenda a falibilidade dos diagnósticos psiquiátricos e que drogas ou eletrochoques não são a solução para o seu problema, continue conversando com este médico.
3 Não aceite eletrochoques. Não é curativo e alguns pacientes são mortos ou sofrem danos cerebrais graves e permanentes que reduzem a sua memória e outras funções cognitivas.
4 Se você, depois de ter lido tudo o que foi dito acima, acredita que a psiquiatria é baseada em evidências e que os psiquiatras geralmente sabem o que estão fazendo e que, portanto, você quer consultar um que nunca conheceu antes, desejo-lhe boa sorte. Você vai precisar dela.
Capítulo 2. A psiquiatria é baseada em evidências?
1 Whitaker R. Mad in America: bad science, bad medicine, and the enduring mistreatment of the mentally ill. Cambridge: Perseus Books Group; 2002.
2 Healy D. Let them eat Prozac. New York: New York University Press; 2004.
3 Whitaker R. Anatomy of an epidemic, 2nd edition. New York: Broadway Paperbacks;2015.
4 Gøtzsche PC. Deadly psychiatry and organised denial. Copenhagen: People’s Press; 2015.
5 Medawar C. The antidepressant web – marketing depression and making medicines work. Int J Risk & Saf Med 1997;10:75-126.
6 Caplan PJ. They say you’re crazy: how the world’s most powerful psychiatrists decide who’s normal. Jackson: Da Capo Press; 1995.
215
7 Breggin PR. Brain-disabling treatments in psychiatry: drugs, electroshock, and the psychopharmaceutical complex. New York: Springer; 2008.
8 Kirsch I. The Emperor’s new drugs: exploding the antidepressant myth. New York: Basic Books; 2009.
9 Moncrieff J. The bitterest pills. Basingstoke: Palgrave Macmillan; 2013.
10 Davies J, ed. The sedated society. London: Palgrave Macmillan; 2017.
11 McLaren N. Anxiety, the inside story. How biological psychiatry got it wrong. Ann Arbor: Future Psychiatry Press; 2018.
12 Sharfstein S. Big Pharma and American psychiatry: The good, the bad and the ugly. Psychiatric News 2005;40:3.
13 Angermeyer MC, Holzinger A, Carta MG, et al. Biogenetic explanations and public acceptance of mental illness: systematic review of population studies. Br J Psychiatry 2011;199:367–72.
14 Read J, Haslam N, Magliano L. Prejudice, stigma and “schizophrenia:” the role of bio-genetic ideology. In: Models of Madness. (John Read and JacquiDillon, eds.). London: Routledge, 2013.
15 Read J, Haslam N, Sayce L, et al. Prejudice and schizophrenia: a review of the “mental illness is an illness like any other” approach. Acta Psychiatr Scand 2006;114:303-18.
16 Kvaale EP, Haslam N, Gottdiener WH. The ‘side effects’ of medicalization: a meta-analytic review of how biogenetic explanations affect stigma. Clin Psychol Rev 2013;33:782–94.
17 Lebowitz MS, Ahn WK. Effects of biological explanations for mental disorders on clinicians’ empathy. Proc Natl Acad Sci USA 2014;111:17786-90.
18 Davies J. Cracked: why psychiatry is doing more harm than good. London: Icon Books; 2013.
19 Kirk SA, Kutchins H. The selling of DSM: the rhetoric of science in psychiatry. New York: Aldine de Gruyter; 1992.
20 Williams JB, Gibbon M, First MB, et al. The Structured Clinical Interview for DSM-III-R (SCID). II. Multisite test-retest reliability. Arch Gen Psychiatry
1992;49:630-6.
21 Adult ADHD Self-Report Scale-V1.1 (ASRS-V1.1) Symptoms Checklist from WHO Composite International Diagnostic Interview; 2003.
22 Pedersen AT. En psykiatrisk diagnose hænger ved resten af livet. PsykiatriAvisen 2019; Jan 18. https://www.psykiatriavisen.dk/2019/01/18/en-psykiatriskdiagnose- haenger-ved-resten-af-livet/.
23 Frandsen P. Et anker af flamingo: Det, vi glemmer, gemmer vi i hjertet. Odense: Mellemgaard; 2019.
24 Pedersen AT. Diagnosing Psychiatry. https://vimeo.com/ondemand/diagnosingpsychiatryen.
216
25 Breggin P. The most dangerous thing you will ever do. Mad in America 2020; March 2. https://www.madinamerica.com/2020/03/dangerous-thing-psychiatrist/.
26 Biederman J, Faraone S, Mick E, et al. Attention-deficit hyperactivity disorder and juvenile mania: an overlooked comorbidity? J Am Acad Child Adolesc Psychiatry 1996;35:997-1008.
27 Moreno C, Laje G, Blanco C, Jiang H, Schmidt AB, Olfson M. National trends in the outpatient diagnosis and treatment of bipolar disorder in youth. Arch Gen Psychiatry 2007;64:1032-9.
28 Gøtzsche PC. Psychopharmacology is not evidence-based medicine. In: James D (ed.). The sedated society. The causes and harms of our psychiatric drug epidemic. London: Palgrave Macmillan; 2017.
29 Varese F, Smeets F, Drukker M, Lieverse R, Lataster T, Viechtbauer W, et al. Childhood adversities increase the risk of psychosis: a meta-analysis of patientcontrol, prospective- and cross-sectional cohort studies. Schizophr Bull 2012;38:661-71.
30 Shevlin M, Houston JE, Dorahy MJ, Adamson G. Cumulative traumas and
psychosis: an analysis of the national comorbidity survey and the British
Psychiatric Morbidity Survey. Schizophr Bull 2008;34:193-9.
31 Kingdon D, Sharma T, Hart D and the Schizophrenia Subgroup of the Royal College of Psychiatrists’ Changing Mind Campaign. What attitudes do
psychiatrists hold towards people with mental illness? Psychiatric Bulletin
2004;28:401-6.
32 Demasi M, Gøtzsche PC. Presentation of benefits and harms of antidepressants on websites: cross sectional study. Int J Risk Saf Med 2020;31:53-65.
33 Kessing L, Hansen HV, Demyttenaere K, et al. Depressive and bipolar disorders: patients’ attitudes and beliefs towards depression and antidepressants. Psychological Medicine 2005;35:1205-13.
34 Christensen AS. DR2 undersøger Danmark på piller. 2013; Mar 20.
https://www.dr.dk/presse/dr2-undersoeger-danmark-paa-piller.
35 Ditzel EE. Psykiatri-professor om DR-historier: ”Skræmmekampagne der kan koste liv.” Journalisten 2013; Apr 11. https://journalisten.dk/psykiatri-professorom- dr-historier-skraemmekampagne-der-kan-koste-liv/.
36 Gøtzsche PC. Death of a whistleblower and Cochrane’s moral collapse. Copenhagen: People’s Press; 2019.
37 Sterll B. Den psykiatriske epidemi. Psykolognyt 2013;20:8-11.
38 Gøtzsche PC. Psychiatry gone astray. 2014; Jan 21. https://davidhealy.org/psychiatry- gone-astray/.
39 Rasmussen LI. Industriens markedsføring er meget, meget effektiv. Den har fået lægerne til at tro på, at eksempelvis antidepressiva er effektive lægemidler. Deter de overhovedet ikke. Politiken 2015; Aug 30:PS 8-9.
217
40 Schultz J. Peter Gøtzsche melder psykiater til Lægeetisk Nævn. Dagens Medicin 2015; Oct 2. http://www.dagensmedicin.dk/nyheder/psykiatri/gotzsche-melderpsykiater-
til-lageetisk-navn/.
41 Psykiatrifonden. Depression er en folkesygdom – især for kvinder. 2017; Jan 31. http://www.psykiatrifonden.dk/viden/gode-raad-ogtemaer/
depression/depression-er-en-folkesygdom.aspx.
42 Kessing LV. Depression, hvordan virker medicin. Patienthåndbogen 2015; July 5. https://www.sundhed.dk/borger/patienthaandbogen/psyke/sygdomme/laegemidler/depression-hvordan-virker-medicin/.
43 Videbech P. SSRI, antidepressivum. Patienthåndbogen 2015; July 23.
https://www.sundhed.dk/borger/patienthaandbogen/psyke/sygdomme/laegemidle
r/ssri-antidepressivum/.
44 Scheuer SR. Studerende: Antidepressiv medicin er ikke løsningen på sjælelige
problemer. Kristeligt Dagblad 2018; Mar 19.
45 Christensen DC. Dear Luise: a story of power and powerlessness in Denmark’s psychiatric care system. Portland: Jorvik Press; 2012.
46 Angoa-Pérez M, Kane MJ, Briggs DI. et al. Mice genetically depleted of brain serotonin do not display a depression-like behavioral phenotype. ACS Chem Neurosci 2014;5:908-19.
47 Hindmarch I. Expanding the horizons of depression: beyond the monoamine hypothesis. Hum Psychopharmacol 2001;16:203-218.
48 Castrén E. Is mood chemistry? Nat Rev Neurosci 2005;6:241-6.
49 Gøtzsche PC, Dinnage O. What have antidepressants been tested for? A
systematic review. Int J Risk Saf Med 2020;31:157-63.
50 Hyman SE, Nestler EJ. Initiation and adaptation: a paradigm for understanding psychotropic drug action. Am J Psychiatry 1996;153:151-62.
51 Gøtzsche PC. Medicamentos mortais e crime organizado. Porto Alegre: Bookman; 2016.
52 Moncrieff J, Cohen D. Do antidepressants cure or create abnormal brain states? PLoS Med 2006;3:e240.
53 Hamilton M. A rating scale for depression. J Neurol Neurosurg Psychiat
1960;23:56-62.
54 Gøtzsche PC. Survival in an overmedicated world: look up the evidence yourself.
Copenhagen: People’s Press; 2019.
55 Sharma T, Guski LS, Freund N, Gøtzsche PC. Suicidality and aggression during antidepressant treatment: systematic review and meta-analyses based on clinical study reports. BMJ 2016;352:i65.
56 Breggin P. Psychiatric drug withdrawal: A guide for prescribers, therapists, patients and their families. New York: Springer; 2012. 218
57 Davies J, Read J. A systematic review into the incidence, severity and duration of antidepressant withdrawal effects: Are guidelines evidence-based? Addict Behav 2019;97:111-21.
58 Danborg PB, Gøtzsche PC. Benefits and harms of antipsychotic drugs in drugnaïve patients with psychosis: A systematic review. Int J Risk Saf Med
2019;30:193-201.
59 Francey SM, O’Donoghue B, Nelson B, Graham J, Baldwin L, Yuen HP, et al. Psychosocial intervention with or without antipsychotic medication for first episode psychosis: a randomized noninferiority clinical trial. Schizophr Bull Open 2020; Mar 20. https://doi.org/10.1093/schizbullopen/sgaa015.
60 Bola J, Kao D, Soydan H, et al. Antipsychotic medication for early episode
schizophrenia. Cochrane Database Syst Rev 2011;6:CD006374.
61 Demasi M. Cochrane – A sinking ship? BMJ 2018; 16 Sept.https://blogs.bmj.com/ bmjebmspotlight/2018/09/16/cochrane-a-sinking-ship/.
62 Leucht S, Tardy M, Komossa K, et al. Antipsychotic drugs versus placebo for relapse prevention in schizophrenia: a systematic review and meta-analysis.
Lancet 2012;379:2063-71.
63 Wunderink L, Nieboer RM, Wiersma D, et al. Recovery in remitted first-episode psychosis at 7 years of follow-up of an early dose reduction/discontinuation or maintenance treatment strategy: long-term follow-up of a 2-year randomized clinical trial. JAMA Psychiatry 2013;70:913-20.
64 Hui CLM, Honer WG, Lee EHM, Chang WC, Chan SKW, Chen ESM, et al.
Long-term effects of discontinuation from antipsychotic maintenance following
first-episode schizophrenia and related disorders: a 10 year follow-up of a
randomised, double-blind trial. Lancet Psychiatry 2018;5:432-42.
65 Chen EY, Hui CL, Lam MM, Chiu CP, Law CW, Chung DW, et al. Maintenance treatment with quetiapine versus discontinuation after one year of treatment in patients with remitted first episode psychosis: randomised controlled trial. BMJ 2010;341:c4024.
66 Whitaker R. Lure of riches fuels testing. Boston Globe 1998; Nov 17.
67 Cole JO. Phenothiazine treatment in acute schizophrenia; effectiveness: the National Institute of Mental Health Psychopharmacology Service Center Collaborative Study Group. Arch Gen Psychiatry 1964;10:246-61.
68 Leucht S, Kane JM, Etschel E, et al. Linking the PANSS, BPRS, and CGI: clinical implications. Neuropsychopharmacology 2006;31:2318-25.
69 Khin NA, Chen YF, Yang Y, et al. Exploratory analyses of efficacy data from schizophrenia trials in support of new drug applications submitted to the US Food and Drug Administration. J Clin Psychiatry 2012;73:856–64.
70 Leucht S, Fennema H, Engel R, et al. What does the HAMD mean? J Affect Disord 2013;148:243-8. 219
71 Jakobsen JC, Katakam KK, Schou A, et al. Selective serotonin reuptake inhibitors versus placebo in patients with major depressive disorder. A systematic review with meta-analysis and Trial Sequential Analysis. BMC Psychiatry 2017;17:58.
72 Cipriani A, Zhou X, Del Giovane C, Hetrick SE, Qin B, Whittington C, et al.
Comparative efficacy and tolerability of antidepressants for major depressive
disorder in children and adolescents: a network meta-analysis. Lancet 2016;388:881-90.
73 Kirsch I, Deacon BJ, Huedo-Medina TB, et al. Initial severity and antidepressant benefits: A meta-analysis of data submitted to the Food and Drug Administration. PLoS Med 2008;5:e45.
74 Fournier JC, DeRubeis RJ, Hollon SD, et al. Antidepressant drug effects and depression severity: a patient-level meta-analysis. JAMA 2010;303:47-53.
75 Gøtzsche PC, Gøtzsche PK. Cognitive behavioural therapy halves the risk of repeated suicide attempts: systematic review. J R Soc Med 2017;110:404-10.
76 Moncrieff J, Wessely S, Hardy R. Active placebos versus antidepressants for depression. Cochrane Database Syst Rev 2004;1:CD003012.
77 Moncrieff J. The myth of the chemical cure. Basingstoke: Palgrave Macmillan; 2008.
78 Michelson D, Fava M, Amsterdam J, et al. Interruption of selective serotonin reuptake inhibitor treatment. Double-blind, placebo-controlled trial. Br J Psychiatry 2000;176:363-8.
79 Rosenbaum JF, Fava M, Hoog SL, et al. Selective serotonin reuptake inhibitor discontinuation syndrome: a randomised clinical trial. Biol Psychiatry 1998;44:77-87.
80 Breggin P. Medication madness. New York: St. Martin’s Griffin; 2008.
81 Hughes S, Cohen D, Jaggi R. Differences in reporting serious adverse events in industry sponsored clinical trial registries and journal articles on antidepressant and antipsychotic drugs: a cross-sectional study. BMJ Open 2014;4:e005535.
82 Schneider LS, Dagerman KS, Insel P. Risk of death with atypical antipsychotic drug treatment for dementia: meta-analysis of randomized placebo-controlled trials. JAMA 2005;294:1934–43.
83 FDA. Alert for Healthcare Professionals: Risperidone (marketed as Risperdal). 2006; Sept https://www.fda.gov/Drugs/DrugSafety/PostmarketDrugSafetyInformationforPatientsandProviders/ucm152291.htm. Link inactive, as the issue has
been described in the risperidone package insert: https://www.accessdata.fda. gov/drugsatfda_docs/label/2009/020272s056,020588s044,021346s033,021444s0 3lbl.pdf.
84 Hjorthøj C, Stürup AE, McGrath JJ, Nordentoft M. Years of potential life lost and life expectancy in schizophrenia: a systematic review and meta-analysis. Lancet Psychiatry 2017;4:295-301. 220
85 Gøtzsche PC. Psychiatry ignores an elephant in the room. Mad in America 2017; Sept 21. https://www.madinamerica.com/2017/09/psychiatry-ignores-elephantroom/.
86 Hegelstad WT, Larsen TK, Auestad B, et al. Long-term follow-up of the TIPS early detection in psychosis study: effects on 10-year outcome. Am J Psychiatry 2012;169:374-80.
87 Melle I, Olav Johannesen J, Haahr UH, et al. Causes and predictors of premature death in first-episode schizophrenia spectrum disorders. World Psychiatry 2017;16:217-8.
88 Chung DT, Ryan CJ, Hadzi-Pavlovic D, et al. Suicide rates after discharge from psychiatric facilities: a systematic review and meta-analysis. JAMA Psychiatry 2017;74:694-702.
89 Hjorthøj CR, Madsen T, Agerbo E et al. Risk of suicide according to level of psychiatric treatment: a nationwide nested case-control study. Soc Psychiatr Epidemiol 2014;49:1357–65.
90 Large MM, Ryan CJ. Disturbing findings about the risk of suicide and psychiatric hospitals. Soc Psychiatry Psychiatr Epidemiol 2014;49:1353–5.
91 Brown S. Excess mortality of schizophrenia. A meta-analysis. Br J Psychiatry 1997;171:502-8.
92 Wils RS, Gotfredsen DR, Hjorthøj C, et al. Antipsychotic medication and
remission of psychotic symptoms 10 years after a first-episode psychosis.
Schizophr Res 2017;182:42-8.
93 Forskningsrådet. Tilgjengeliggjøring av forskningsdata. 2017; Dec. ISBN 978-82- 12-03653-6.
94 Gøtzsche PC. Does long term use of psychiatric drugs cause more harm than good? BMJ 2015;350:h2435.
95 Dold M, Li C, Tardy M, et al. Benzodiazepines for schizophrenia. Cochrane
Database Syst Rev 2012;11:CD006391.
96 Coupland C, Dhiman P, Morriss R, et al. Antidepressant use and risk of adverse outcomes in older people: population based cohort study. BMJ 2011;343:d4551.
97 Bielefeldt AØ, Danborg PB, Gøtzsche PC. Precursors to suicidality and violence on antidepressants: systematic review of trials in adult healthy volunteers. J R Soc Med 2016;109:381-92.
98 Maund E, Guski LS, Gøtzsche PC. Considering benefits and harms of duloxetine for treatment of stress urinary incontinence: a meta-analysis of clinical study reports. CMAJ 2017;189:E194-203.
99 Hengartner MP, Plöderl M. Newer-generation antidepressants and suicide risk in randomized controlled trials: a re-analysis of the FDA database. Psychother Psychosom 2019;88:247-8. 221
100 Hengartner MP, Plöderl M. Reply to the Letter to the Editor: “Newer-Generation Antidepressants and Suicide Risk: Thoughts on Hengartner and Plöderl’s Re-Analysis.” Psychother Psychosom 2019;88:373-4.
101 Le Noury J, Nardo JM, Healy D, Jureidini J, Raven M, Tufanaru C, Abi-Jaoude E. Restoring Study 329: efficacy and harms of paroxetine and imipramine in treatment of major depression in adolescence. BMJ 2015;351:h4320.
102 Lars Kessing i Aftenshowet. DR1 2013; Apr 15.
103 Klein DF. The flawed basis for FDA post-marketing safety decisions: the
example of anti-depressants and children. Neuropsychopharmacology
2006;31:689–99.
104 Emslie GJ, Rush AJ, Weinberg WA, et al. Rintelmann J. A double-blind,
randomized, placebo-controlled trial of fluoxetine in children and adolescents
with depression. Arch Gen Psychiatry 1997;54:1031-7.
105 Eli Lilly and Company. Protocol B1Y-MC-X065. Clinical study main report: Fluoxetine versus placebo in the acute treatment of major depressive disorder in children and adolescents. 2000; Aug 8.
106 Jureidini JN, Doecke CJ, Mansfield PR, Haby MM, Menkes DB, Tonkin AL.
Efficacy and safety of antidepressants for children and adolescents. BMJ
2004;328:879-83.
107 Laughren TP. Overview for December 13 Meeting of Psychopharmacologic Drugs Advisory Committee (PDAC). 2006; Nov 16.
www.fda.gov/ohrms/dockets/ac/06/ briefing/2006-4272b1-01-FDA.pdf.
108 Vanderburg DG, Batzar E, Fogel I, et al. A pooled analysis of suicidality in double-blind, placebo-controlled studies of sertraline in adults. J Clin Psychiatry 2009;70:674-83.
109 Gunnell D, Saperia J, Ashby D. Selective serotonin reuptake inhibitors (SSRIs) and suicide in adults: meta-analysis of drug company data from placebo controlled, randomised controlled trials submitted to the MHRA’s safety review. BMJ 2005;330:385.
110 Fergusson D, Doucette S, Glass KC, et al. Association between suicide attempts and selective serotonin reuptake inhibitors: systematic review of randomised controlled trials. BMJ 2005;330:396.
111 FDA. Antidepressant use in children, adolescents, and adults. http://www.fda. gov/drugs/drugsafety/informationbydrugclass/ucm096273.htm.
112 Australian Government, Department of Health. The mental health of Australians. 2009 May. https://www1.health.gov.au/internet/publications/publishing.nsf/Content/
mental-pubs-m-mhaust2-toc~mental-pubs-m-mhaust2-hig~mental-pubs-mmhaust2-hig-sui.
113 Crowner ML, Douyon R, Convit A, Gaztanaga P, Volavka J, Bakall R. Akathisia and violence. Psychopharmacol Bull 1990;26:115-7. 222
114 Sharma T, Guski LS, Freund N, Meng DM, Gøtzsche PC. Drop-out rates in placebo-controlled trials of antidepressant drugs: A systematic review and metaanalysis based on clinical study reports. Int J Risk Saf Med 2019;30:217-32.
115 Paludan-Müller AS, Sharma T, Rasmussen K, Gøtzsche PC. Extensive selective reporting of quality of life in clinical study reports and publications of placebocontrolled trials of antidepressants. Int J Risk Saf Med 2020 (in press).
116 Montejo A, Llorca G, Izquierdo J, et al. Incidence of sexual dysfunction
associated with antidepressant agents: a prospective multicenter study of 1022 outpatients. Spanish Working Group for the study of psychotropic-related sexual dysfunction. J Clin Psychiatry 2001;62 (suppl 3):10–21.
117 Healy D, Le Noury J, Mangin D. Enduring sexual dysfunction after treatment with antidepressants, 5α-reductase inhibitors and isotretinoin: 300 cases. Int J Risk Saf Med 2018;29:125-34.
118 Healy D, Le Noury J, Mangin D. Post-SSRI sexual dysfunction: Patient experiences of engagement with healthcare professionals. Int J Risk Saf Med
2019;30:167-78.
119 Healy D. Antidepressants and sexual dysfunction: a history. J R Soc Med
2020;113:133-5. 120 FDA package insert for Prozac. Accessed 14 March 2020. https://pi.lilly.com/ us/prozac.pdf.
121 Medawar C, Hardon A. Medicines out of Control? Antidepressants and the conspiracy of goodwill. Netherlands: Aksant Academic Publishers; 2004.
122 FDA package insert for Effexor. Accessed 4 Jan 2020. https://www.accessdata. fda.gov/drugsatfda_docs/label/2008/020151s051lbl.pdf.
123 FDA package insert for Lithobid. Accessed 12 March 2020. https://www.
accessdata.fda.gov/drugsatfda_docs/label/2016/018027s059lbl.pdf.
124 Cipriani A, Hawton K, Stockton S, et al. Lithium in the prevention of suicide in mood disorders: updated systematic review and meta-analysis. BMJ 2013;346:f3646.
125 Börjesson J, Gøtzsche PC. Effect of lithium on suicide and mortality in mood disorders: A systematic review. Int J Risk Saf Med 2019;30:155-66.
126 FDA package insert for Neurontin. Accessed 4 Jan 2020. https://www.
accessdata.fda.gov/drugsatfda_docs/label/2017/020235s064_020882s047_02112 9s046lbl.pdf.
127 Ghaemi SN. The failure to know what isn’t known: negative publication bias with lamotrigine and a glimpse inside peer review. Evid Based Ment Health 2009;12:65-8.
128 Weingart SN, Wilson RM, Gibberd RW, et al. Epidemiology of medical error. BMJ 2000;320:774–7.
129 Starfield B. Is US health really the best in the world? JAMA 2000;284:483–5. 223
130 Lazarou J, Pomeranz BH, Corey PN. Incidence of adverse drug reactions in hospitalized patients: a meta-analysis of prospective studies. JAMA
1998;279:1200–5.
131 Ebbesen J, Buajordet I, Erikssen J, et al. Drug-related deaths in a department of internal medicine. Arch Intern Med 2001;161:2317–23.
132 Pirmohamed M, James S, Meakin S, et al. Adverse drug reactions as cause of admission to hospital: prospective analysis of 18 820 patients. BMJ 2004;329:15-9.
133 van der Hooft CS, Sturkenboom MC, van Grootheest K, et al. Adverse drug reaction-related hospitalisations: a nationwide study in The Netherlands. Drug
Saf 2006;29:161-8.
134 Landrigan CP, Parry GJ, Bones CB, et al. Temporal trends in rates of patient harm resulting from medical care. N Engl J Med 2010;363:2124-34.
135 James JTA. A new, evidence-based estimate of patient harms associated with hospital care. J Patient Saf 2013;9:122-8.
136 Archibald K, Coleman R, Foster C. Open letter to UK Prime Minister David Cameron and Health Secretary Andrew Lansley on safety of medicines. Lancet 2011;377:1915.
137 Makary MA, Daniel M. Medical error – the third leading cause of death in the US. BMJ 2016;353:i2139.
138 Centers for Disease Control and Prevention. Leading causes of death. www.cdc.
gov/nchs/fastats/lcod.htm.
139 WHO. Management of substance abuse. Amphetamine-like substances. Undated. Downloaded 14 March 2020. https://www.who.int/substance_abuse/facts/ ATS/en/.
140 National Institute on Drug Abuse. What is the scope of methamphetamine misuse in the United States? 2019; Oct. https://www.drugabuse.gov/publications/ research-reports/methamphetamine/what-scope-methamphetamine-misuse-inunited-
states.
141 Moore TJ, Glenmullen J, Furberg CD. Prescription drugs associated with reports of violence towards others. PLoS One 2010;5:e15337.
142 Molina BS, Flory K, Hinshaw SP, et al. Delinquent behavior and emerging substance use in the MTA at 36 months: prevalence, course, and treatment effects. J Am Acad Child Adolesc Psychiatry 2007;46:1028-40.
143 The MTA Cooperative Group. A 14-month randomized clinical trial of treatment
strategies for attention-deficit/hyperactivity disorder. Arch Gen Psychiatry
1999;56:1073-86.
144 Jensen PS, Arnold LE, Swanson JM, et al. 3-year follow-up of the NIMH MTA
study. J Am Acad Child Adolesc Psychiatry 2007;46:989-1002.
145 Molina BS, Hinshaw SP, Swanson JM, et al. The MTA at 8 years: prospective
follow-up of children treated for combined-type ADHD in a multisite study. J
Am Acad Child Adolesc Psychiatry 2009;48:484-500.
224
146 Swanson JM, Arnold LE, Molina BSG, et al. Young adult outcomes in the
follow-up of the multimodal treatment study of attention-deficit/hyperactivity
disorder: symptom persistence, source discrepancy, and height suppression. J
Child Psychol Psychiatry 2017;58:663-78.
147 Borcherding BG, Keysor CS, Rapoport JL, et al. Motor/vocal tics and
compulsive behaviors on stimulant drugs: is there a common vulnerability?
Psychiatry Res 1990;33:83-94.
148 Breggin PR. The rights af children and parents in regard to children receiving
psychiatric diagnoses and drugs. Children & Society 2014;28:231-41.
149 Danborg PB, Simonsen AL, Gøtzsche PC. Impaired reproduction after exposure
to ADHD drugs: Systematic review of animal studies. Int J Risk Saf Med
2017;29:107-24.
150 Cherland E, Fitzpatrick R. Psychotic side effects of psychostimulants: a 5-year
review. Can J Psychiatry 1999;44:811-3.
151 Boesen K, Saiz LC, Erviti J, Storebø OJ, Gluud C, Gøtzsche PC, et al. The
Cochrane Collaboration withdraws a review on methylphenidate for adults with
attention deficit hyperactivity disorder. Evid Based Med 2017;22:143-7.
152 Storebø OJ, Ramstad E, Krogh HB, Nilausen TD, Skoog M, Holmskov M, et al.
Methylphenidate for children and adolescents with attention deficit hyperactivity
disorder (ADHD). Cochrane Database Syst Rev 2015;11:CD009885.
153 Boesen K, Paludan-Müller AS, Gøtzsche PC, Jørgensen KJ. Extended-release
methylphenidate for attention deficit hyperactivity disorder (ADHD) in adults.
Cochrane Database Syst Rev 2017;11:CD012857 (protocol; review in progress).
154 Wallach-Kildemoes H, Skovgaard AM, Thielen K, Pottegård A, Mortensen LH.
Social adversity and regional differences in prescribing of ADHD medication for
school-age children. J Dev Behav Pediatr 2015;36:330-41.
155 RL, Garland EJ, Wright JM, et al. Influence of relative age on diagnosis and
treatment of attention-deficit/hyperactivity disorder in children. CMAJ
2012;184:755-62.
156 Santaguida P, MacQueen G, Keshavarz H, Levine M, Beyene J, Raina P.
Treatment for depression after unsatisfactory response to SSRIs. Comparative
effectiveness review No. 62. (Prepared by McMaster University Evidence-based
Practice Center under Contract No. HHSA 290 2007 10060 I.) AHRQ
Publication No.12-EHC050-EF. Rockville, MD: Agency for Healthcare
Research and Quality; 2012: April. www.ahrq.gov/clinic/epcix.htm.
157 Rink L, Braun C, Bschor T, Henssler J, Franklin J, Baethge C. Dose increase
versus unchanged continuation of antidepressants after initial antidepressant
treatment failure in patients with major depressive disorder: a systematic review
and meta-analysis of randomized, double-blind trials. J Clin Psychiatry
2018;79(3).
225
158 Samara MT, Klupp E, Helfer B, Rothe PH, Schneider-Thoma J, Leucht S.
Increasing antipsychotic dose for non response in schizophrenia. Cochrane
Database Syst Rev 2018;5:CD011883.
159 Miller M, Swanson SA, Azrael D, Pate V, Stürmer T. Antidepressant dose, age,
and the risk of deliberate self-harm. JAMA Intern Med 2014;174:899-909.
160 Ho BC, Andreasen NC, Ziebell S, et al. Long-term antipsychotic treatment and
brain volumes: a longitudinal study of first-episode schizophrenia. Arch Gen
Psychiatry 2011;68:128-37.
161 Zipursky RB, Reilly TJ, Murray RM. The myth of schizophrenia as a progressive
brain disease. Schizophr Bull 2013;39:1363-72.
162 Videbech P. Debatten om antidepressiv medicin – Virker det, og bliver man
afhængig? BestPractice Psykiatri/Neurologi 2014; May:nr. 25.
163 Ownby RL, Crocco E, Acevedo A, et al. Depression and risk for Alzheimer
disease: systematic review, meta-analysis, and metaregression analysis. Arch
Gen Psychiatry 2006;63:530-8.
164 Moraros J, Nwankwo C, Patten SB, Mousseau DD. The association of
antidepressant drug usage with cognitive impairment or dementia, including
Alzheimer disease: A systematic review and meta-analysis. Depress Anxiety
2017;34:217-26.
165 Coupland CAC, Hill T, Dening T, Morriss R, Moore M, Hippisley-Cox J.
Anticholinergic drug exposure and the risk of dementia: a nested case-control
study. JAMA Intern Med 2019; Jun 24.
166 Mojtabai R, Olfson M. National trends in psychotropic medication polypharmacy
in office-based psychiatry. Arch Gen Psychiatry 2010;67:26-36.
167 Videos from International meeting: Psychiatric drugs do more harm than good.
Copenhagen 2015; Sept 16. https://www.deadlymedicines.dk/wpcontent/
uploads/2014/10/International-meeting1.pdf
168 Gøtzsche PC. Long-term use of antipsychotics and antidepressants is not
evidence-based. Int J Risk Saf Med 2020;31:37-42.
169 Belmaker RH, Wald D. Haloperidol in normals. Br J Psychiatry 1977;131:222-3.
170 Kroken RA, Kjelby E, Wentzel-Larsen T, Mellesdal LS, Jørgensen HA, Johnsen
E. Time to discontinuation of antipsychotic drugs in a schizophrenia cohort:
influence of current treatment strategies. Ther Adv Psychopharmacol
2014;4:228-39.
171 Nielsen M, Hansen EH, Gøtzsche PC. Dependence and withdrawal reactions to
benzodiazepines and selective serotonin reuptake inhibitors. How did the health
authorities react? Int J Risk Saf Med 2013;25:155-68.
172 Committee on the Review of Medicines. Systematic review of the benzodiazepines.
Guidelines for data sheets on diazepam, chlordiazepoxide, medazepam,
clorazepate, lorazepam, oxazepam, temazepam, triazolam, nitrazepam, and flurazepam.
Br Med J 1980;280:910-2.
226
173 Gøtzsche PC. Long-term use of benzodiazepines, stimulants and lithium is not
evidence-based. Clin Neuropsychiatry 2020;17 (in press).
174 Ilyas S, Moncrieff J. Trends in prescriptions and costs of drugs for mental
disorders in England, 1998-2010. Br J Psychiatry 2012;200:393-8.
175 Nielsen M, Gøtzsche P. An analysis of psychotropic drug sales. Increasing sales
of selective serotonin reuptake inhibitors are closely related to number of
products. Int J Risk Saf Med 2011;23:125-32.
176 Nielsen M, Hansen EH, Gøtzsche PC. What is the difference between
dependence and withdrawal reactions? A comparison of benzodiazepines and
selective serotonin re-uptake inhibitors. Addict 2012;107:900-8.
177 Oswald I, Lewis SA, Dunleavy DL, Brezinova V, Briggs M. Drugs of
dependence though not of abuse: fenfluramine and imipramine. Br Med J
1971;3:70-3.
178 Priest RG, Vize C, Roberts A, et al. Lay people’s attitudes to treatment of
depression: results of opinion poll for Defeat Depression Campaign just before its launch. BMJ 1996;313:858-9.
179 Read J, Timimi S, Bracken P, Brown M, Gøtzsche P, Gordon P, et al. Why did official accounts of antidepressant withdrawal symptoms differ so much from research findings and patients’ experiences? Ethical Hum Psychol Psychiatry (submitted).
180 Public Health England. Dependence and withdrawal associated with some prescribed medications: an evidence Review. 2019; Sept. https://assets.publishing.
service.gov.uk/government/uploads/system/uploads/attachment_data/file/829777 /PHE_PMR_report.pdf.
181 Nutt DJ, Goodwin GM, Bhugra D, Fazel S, Lawrie S. Attacks on antidepressants: signs of deep-seated stigma? Lancet Psychiatry 2014;1:102-4.
182 Raven M. Depression and antidepressants in Australia and beyond: a critical public health analysis (PhD thesis). University of Wollongong, Australia; 2012. http://ro.uow.edu.au/theses/3686/.
183 Gøtzsche PC. Usage of depression pills almost halved among children in
Denmark. Mad in America 2018; May 4. https://www.madinamerica.com/2018/05/usage-depression-pills-almost-halvedamong- children-denmark/.
184 Chan A-W, Hróbjartsson A, Haahr MT, Gøtzsche PC, Altman DG. Empirical evidence for selective reporting of outcomes in randomized trials: comparison of protocols to published articles. JAMA 2004;291:2457-65.
185 Carney S, Geddes J. Electroconvulsive therapy. BMJ 2003;326:1343-4.
186 Read J, Bentall R. The effectiveness of electroconvulsive therapy: a literature review. Epidemiol Psichiatr Soc 2010 Oct-Dec;19:333-47.
187 Rose D, Fleischmann P, Wykes T, et al. Patients’ perspectives on electroconvulsive therapy: systematic review. BMJ 2003;326:1363.
[Trad. e Ed. Fernando Freitas]










