Kit de sobrevivência
em saúde mental e retirada
dos medicamentos
psiquiátricos
Peter C. Gøtzsche
Nota do Editor: Por permissão do autor, o Mad in Brasil (MIB) estará publicando quinzenalmente um capítulo do recente livro do Dr. Peter Gotzsche. Os capítulos irão ficar disponíveis em um arquivo aqui.
Esta é a parte 4 do capítulo 2. Gotzsche apresenta as evidências sobre o Lítio, as drogas Antiepilépticas, as drogas para o TDAH, e reforça a constatação que a psiquiatria baseada no modelo biomédico de doença é falaciosa.

CAPÍTULO 2, PARTE 4
Lítio
O lítio é um metal altamente tóxico utilizado para o transtorno bipolar. Como a maioria das outras drogas psiquiátricas, seda as pessoas e as torna inativas. As concentrações de soro devem ser monitoradas de perto porque a toxicidade pode ocorrer em doses próximas às concentrações terapêuticas.
Nas embalagens, os pacientes e suas famílias são avisados de que deve ser interrompida a terapia com lítio e entrar em contato com o médico se houver diarreia, vômitos, tremores, leve ataxia (não explicada, embora poucos pacientes saibam que significa perda de controle sobre os movimentos corporais), sonolência ou fraqueza muscular.
O risco de toxicidade do lítio é aumentado em pacientes com doença renal ou cardiovascular significativa, debilitação ou desidratação severa, ou esgotamento do sódio, e para pacientes que recebem medicamentos que podem afetar a função renal, por exemplo, o uso de alguns anti-hipertensivos, diuréticos e medicamentos para aliviar a dor de artrite. Muitos medicamentos podem alterar os níveis séricos do lítio, sendo portanto uma droga muito difícil de ser usada com segurança e a lista de danos graves é longa e assustadora.123
Os psiquiatras elogiam esta droga altamente perigosa, dizendo que ela funciona e previne o suicídio. No entanto, os psiquiatras que revisaram os estudos com lítio em 2013 concluíram cautelosamente.124 Houve seis suicídios nos ensaios, todos com placebo, mas os autores observaram que a existência de apenas um ou dois ensaios de tamanho moderado com resultados neutros ou negativos poderia mudar materialmente a sua descoberta. O relato seletivo de mortes é sempre um problema, particularmente com os estudos antigos, e a maioria dos estudos são antigos. Além disso, nesses estudos os pacientes eram frequentemente titulados para a dose mais apropriada antes que a metade deles fosse abruptamente colocada em placebo.
Um psiquiatra sueco e eu, contudo, fizemos a nossa própria meta-análise, excluindo os estudos com a interrupção abrupta. Encontramos apenas quatro estudos. Havia três suicídios nos grupos de placebo e nove versus duas mortes no grupo com lítio, mas devido ao pequeno número e dados não confiáveis (nos ensaios clínicos com todas as drogas psiquiátricas cerca da metade de todas as mortes está faltando),81 não tiramos nenhuma conclusão firme. 125
O lítio ajuda? Estou relutante em usar os quatro estudos que encontramos para responder a essa pergunta. Eles tiveram resultados altamente subjetivos, como se os pacientes tivessem recaído ou tivessem melhorado ao mesmo tempo, e os ensaios devem ter sido pouco cegos porque os efeitos colaterais do lítio são muito pronunciados.
Se quisermos saber o que o lítio faz às pessoas, precisamos de grandes ensaios clínicos com algo no placebo que dê efeitos colaterais, para que seja mais difícil quebrar a cegueira, e deve haver um longo acompanhamento após a fase aleatória haver sido concluída, onde os pacientes são lentamente afunilados do lítio, para que possamos ver quais são os danos de longo prazo. Já sabemos que o lítio pode causar danos irreversíveis ao cérebro.123
Esta não é uma droga que eu recomendaria a ninguém.
Drogas antiepilépticas
Como já foi observado, os antiepilépticos duplicam o risco de suicídio.126 Os psiquiatras os usam muito, mas como ocorre na maioria das outras drogas usadas na psiquiatria, o seu principal efeito é suprimir a resposta emocional, entorpecendo e sedando as pessoas.56
Também como a maioria das outras drogas psiquiátricas, elas são usadas para praticamente tudo. Tenho visto tantos pacientes entrando na porta da psiquiatria com uma variedade de “diagnósticos iniciais”, e a todos acabando sendo prescrito um coquetel horripilante de drogas que inclui antiepilépticos.
Não me surpreende que os psiquiatras pensem que os antiepilépticos “trabalham” para a mania, porque qualquer coisa que derrube as pessoas e as incapacite parece “funcionar” para a mania. Mas nada mais é do que uma camisa de força química.
Os antiepilépticos não só sedam as pessoas, como também podem ter o efeito oposto e torná-las maníacas.126 As pílulas da depressão também podem tornar as pessoas maníacas,122 mas isto não é desejável, pois geralmente levam a uma cascata de drogas adicionais e perigosas como neurolépticos e lítio que aumentam o risco de morte e dificultam muito o retorno dos pacientes a uma vida normal. Além disso, os pacientes passam agora a serem chamados de bipolares, mesmo sofrendo de um dano causado por uma droga.
As drogas para a epilepsia têm muitos outros efeitos nocivos, por exemplo, 1 entre 14 pacientes com gabapentina desenvolve ataxia, o que, como acaba de ser explicado, é uma falta de coordenação voluntária dos movimentos musculares.
Os psiquiatras chamam essas drogas horríveis de “estabilizadores do humor”, que não é o que elas fazem, e eles nunca esclareceram o significado preciso desse termo.9 Eu pesquisei no Google o significado de estabilizadores de humor: “Estabilizadores de humor são medicamentos psiquiátricos que ajudam a controlar as oscilações entre depressão e mania… comumente usados para tratar pessoas com transtorno de humor bipolar e às vezes pessoas com transtorno esquizoafetivo e transtorno de personalidade limítrofe”. Bem, eles são usados para muito mais, e praticamente todo paciente de “carreira” psiquiátrica os adquire. Logo abaixo desse post do Google, eu pude ler que os estabilizadores de humor não só incluem antiepilépticos e lítio, mas também asenapina, que é um neuroléptico. Assim, o estabilizador de humor parece ser um termo flexível em demasia. Eles esqueceram de mencionar álcool e cannabis, talvez porque não são drogas prescritas, e por conseguinte não têm interesse comercial para a indústria das drogas.
Tenho encontrado com frequência pacientes que estão no antiepiléptico lamotrigina. Foram publicados para essa droga apenas dois testes positivos, enquanto sete testes grandes e negativos deixaram de ser publicados.127 Dois testes positivos são suficientes para a aprovação da FDA e a agência considera os outros como sendo testes fracassados, mesmo que fracassado seja o próprio medicamento. É preciso ter uma fantasia vívida para imaginar o que acontece nas agências reguladoras de medicamentos e até onde que elas estão dispostas a ir para acomodar os interesses da indústria farmacêutica.51 O resultado final é que a regulamentação das drogas não funciona. Se funcionasse, os nossos medicamentos prescritos não seriam a terceira principal causa de morte,128-138 e os nossos medicamentos psiquiátricos não teriam chegado nem sequer perto de ser registrados. 4
A quantidade de fraudes nos ensaios clínicos nesta área é enorme.4 Não se deve acreditar em nada do que se lê. A menos que você tenha epilepsia, esqueça estas drogas e, se você as estiver usando, encontre ajuda para sair delas, o mais rápido que puder.
Pílulas para o constructo social chamado TDAH
Eu nunca ouvi falar de uma droga psiquiátrica que seja usada principalmente a curto prazo. Todos elas, mesmo os benzodiazepínicos, são utilizadas durante anos pela maioria dos pacientes, e as drogas para o constructo social chamada TDAH não são exceção.
Estes medicamentos são estimulantes e funcionam como anfetaminas; de fato, alguns deles são anfetaminas. A forma como a OMS as descreve é interessante. 139 Sob o título “Manejo do abuso de substâncias: estimulantes do tipo anfetamina”, eles dizem:
“Estimulantes do tipo anfetamina (ATS) referem-se a um grupo de drogas cujos membros principais incluem anfetaminas e metanfetaminas. Entretanto, uma gama de outras substâncias também se enquadram neste grupo, tais como metcatinona, fenetylline [sic], efedrina, pseudoefedrina, metilfenidato e MDMA ou ‘Ecstasy’ – um derivado do tipo anfetamina com propriedades alucinógenas. O uso do ATS é um fenômeno global e crescente e, nos últimos anos, houve um aumento acentuado na produção e uso do ATS em todo o mundo. Durante a última década, o abuso de estimulantes do tipo anfetamina (ATS) se infiltrou na cultura dominante em certos países. Os mais jovens, em particular, parecem possuir uma sensação distorcida de segurança sobre as substâncias, acreditando erroneamente que as substâncias são seguras e benignas … a situação atual merece atenção imediata”.
Cristal é o nome comum para metanfetamina cristalina, uma droga forte e altamente viciante. Em 2017, cerca de 0,6 % da população dos EUA relatou ter usado metanfetamina no ano anterior.140 O uso de estimulantes sob prescrição médica era de 0,8% da população dinamarquesa, também em 2017.
Por que, então, a OMS não avisa com uma palavra que o uso crescente de estimulantes sob prescrição médica também é um enorme problema? Por que este padrão duplo?
Houve 10.333 mortes por overdose de drogas nos EUA em 2017 envolvendo estimulantes,140 em comparação com apenas 1.378 em 2007.
As metanfetaminas são consideradas particularmente perigosas. Não sabemos quantas pessoas são mortas por estimulantes sob prescrição médica, mas sabemos que as crianças que consomem esses medicamentos caíram subitamente mortas na sala de aula.
Sabemos também que os estimulantes aumentam o risco de violência,129 o que não é surpreendente, tendo em vista os seus efeitos farmacológicos. Mas os psiquiatras dizem o contrário. Já os ouvi argumentar muitas vezes, também em uma audiência no Parlamento dinamarquês, que a Ritalina (metilfenidato) protege contra o crime, a delinquência e o abuso de substâncias. Isto não é verdade – se alguma coisa fazem é exatamente o contrário.142
Como para outras drogas psiquiátricas, os efeitos a longo prazo são danosos.4 Isto foi demonstrado no grande ensaio MTA dos EUA que randomizou 579 crianças e relatou resultados após 3, 6, 8 e 16 anos.142-146 Após 16 anos, aqueles que tomavam seus comprimidos de forma consistente eram 5 cm mais curtos do que aqueles que tomavam muito pouco, e havia muitos outros danos.146 Podemos apenas especular quais os efeitos permanentes estas drogas poderiam ter sobre o desenvolvimento do cérebro das crianças.
O efeito a curto prazo é que as drogas podem fazer com que as crianças fiquem quietas na sala de aula, mas esse efeito desaparece muito rapidamente. Os danos a curto prazo incluem tiques, contrações musculares e outros comportamentos consistentes com sintomas obsessivos compulsivos, que podem se tornar bastante comuns.9.147 Os estimulantes reduzem a atividade mental e comportamental espontânea geral, incluindo o interesse social, o que leva à apatia ou à indiferença, e muitas crianças – mais da metade em alguns estudos – desenvolvem depressão e comportamentos compulsivos e sem sentido. 56,148
Estudos com animais confirmaram isso,148 e documentamos outros danos, por exemplo, que as drogas prejudicam a reprodução mesmo depois que os animais foram retirados delas.149
Na escola, o comportamento compulsivo é muitas vezes mal interpretado como uma melhoria, embora a criança possa simplesmente copiar obsessivamente tudo o que aparece no quadro sem nada aprender. Algumas crianças desenvolvem mania ou outras psicoses,56.150 e os danos das drogas são muitas vezes confundidos com um agravamento do constructo social chamado “doença”, que leva a diagnósticos adicionais, por exemplo, depressão, transtorno obsessivo compulsivo ou bipolar – e drogas adicionais, levando à cronicidade. 148
Os ensaios clínicos com drogas TDAH são tendenciosos em um grau excepcional, mesmo para os padrões psiquiátricos, e, portanto, a maioria das revisões sistemáticas dos ensaios igualmente são altamente tendenciosas. Uma revisão Cochrane do metilfenidato para adultos foi tão ruim que as críticas que nós e outros levantamos levaram à sua retirada da Biblioteca Cochrane.151 Duas revisões da Cochrane realizadas por meus antigos funcionários, que prestaram atenção suficiente às falhas, descobriram que cada tentativa já realizada havia um alto risco de enviesamento.152,153
Também descobrimos que o relato dos danos é extremamente pouco confiável.153 Na revisão da agência britânica de medicamentos foi relatada a ocorrência de “psicose/ mania” em 3% dos pacientes tratados com metilfenidato e em 1% dos pacientes com placebo. A estimativa de 3% é 30 vezes maior do que o risco de 0,1% de “novos sintomas psicóticos ou maníacos” que a FDA adverte. Também encontramos discrepâncias dentro dos documentos regulatórios. No Relatório de Avaliação Pública da agência britânica de regulação de medicamentos, a taxa de agressão para aqueles em metilfenidato foi relatada em 1,2% na página 61 e em 11,9% na página 63, com base na mesma população e mesmo tempo de acompanhamento.153 Além disso, observamos enormes diferenças entre os estudos que não puderam ser explicadas seja pelo desenho do estudo ou pela população de pacientes; por exemplo, a diminuição da libido em metilfenidato foi experimentada em 11% em um ensaio contra apenas 1% em uma análise conjunta de três outros ensaios clínicos. Como a qualidade de vida foi medida em 11 ensaios, mas apenas em 5 foi relatada, onde foi encontrado um efeito mínimo153, é razoável supor que a qualidade de vida piora nos medicamentos para TDAH, que também é o que as crianças experimentam. Eles não gostam das drogas.
Fazer a coisa certa em psiquiatria raramente é possível. Um psiquiatra infantil irlandês me disse que ele foi suspenso porque não colocou os seus filhos em drogas psiquiátricas, incluindo drogas TDAH.
Em vez de mudar os cérebros de nossos filhos, deveríamos mudar o seu ambiente. Também deveríamos mudar os cérebros dos psiquiatras para que eles não mais queiram drogar as crianças com rapidez na prescrição; será que “psicoeducação” ajudaria? Os medicamentos para TDAH são receitados muito mais aos filhos de pais com empregos pouco qualificados, em comparação com os filhos de pais mais instruídos.154 Estes medicamentos são usados como forma de controle social, assim como os neurolépticos o são.
Um documentário britânico foi muito revelador sobre o que é necessário. Mostrou crianças altamente perturbadoras, que eram tão difíceis de se lidar que até mesmo psiquiatras críticos poderiam concluir que as drogas para TDAH eram necessárias. “Não podemos ter crianças penduradas nas cortinas”, como me disse um psiquiatra infantil em uma audiência no Parlamento sobre drogar crianças. No entanto, as famílias receberam ajuda de psicólogos e descobriu-se que as crianças estavam sendo perturbadas, razão pela qual eram perturbadoras. Uma mãe que sempre repreendeu a sua filha “impossível” foi ensinada a elogiá-la e, um pouco mais tarde, ela se tornou uma criança muito simpática que não era mais hostil para com a sua mãe.
O abuso sexual de crianças é assustadoramente comum e extremamente prejudicial. Você pode facilmente encontrar referências na Internet sobre o fato de que cerca de uma em cada dez crianças foi abusada sexualmente antes de completar 18 anos de idade. Se uma criança se comporta mal, se ela é provocante e desafiadora, isto pode facilmente levar a um diagnóstico de TDAH ou de transtorno de personalidade limítrofe, embora seja uma reação a uma situação horrível de abuso sexual contínuo sobre o qual a criança não ousa falar com ninguém.
Um de meus colegas, o psiquiatra infantil Sami Timimi, pergunta frequentemente aos pais se querem que ele drogue o seu filho para o TDAH:54 “Imagine esta droga funcionando perfeitamente; que mudanças você espera que resultem disso”? Essa pergunta pode surpreender os pais, mas é importante não dizer mais nada até que um deles quebre o silêncio e comece a falar sobre as mudanças que eles imaginam que irão acontecer. Isso ajuda Timimi a entender as áreas específicas de preocupação dos pais. É, por exemplo, o comportamento em casa, as relações entre colegas, o desempenho acadêmico na escola ou a falta de senso de perigo? Timimi pode então responder que nenhuma droga no mundo pode alterar essas coisas em seus filhos. As drogas não tomam decisões, não têm sonhos e ambições, nem realizam ações.
Ao descobrir as especificidades do que os pais querem ver mudado, Timimi pode desviar o interesse deles das drogas para medidas mais específicas, como o desenvolvimento de habilidades de gerenciamento parental para crianças que são mais “intensas” do que a maioria. Ele os ajuda a entender as ansiedades e estresse que seus filhos podem estar sentindo, ou ele os apoia na obtenção de intervenções mais estruturadas nas escolas. Ele também lembra aos pais que uma coisa é certa sobre as crianças: elas mudam conforme crescem e muitas vezes os problemas rotulados como TDAH (particularmente a hiperatividade e a impulsividade) tendem a diminuir e desaparecer à medida que a criança amadurece durante a adolescência.
Como o TDAH é apenas um rótulo e não uma doença cerebral, esperaríamos que mais dessas crianças nascidas em dezembro recebessem um diagnóstico de TDAH e estivessem em tratamento medicamentoso do que aquelas nascidas em janeiro na mesma classe, pois tiveram 11 meses a menos para desenvolver o cérebro. Um estudo canadense de um milhão de crianças em idade escolar confirmou isso.155 A prevalência de crianças em tratamento aumentou de forma praticamente linear de janeiro a dezembro, e 50% a mais das nascidas em dezembro estavam em tratamento medicamentoso.
O diagnóstico de TDAH não deve ser um pré-requisito para se obter ajuda extra ou dinheiro para as escolas, o que ocorre hoje em dia. Isso impulsiona a prevalência deste diagnóstico para cima o tempo todo, e o uso de drogas TDAH também, que foi 3,4 vezes maior na Dinamarca em 2017 do que em 2007, um aumento de 240%.
Alguns países têm experimentado um aumento em espiral no uso de medicamentos psiquiátricos em crianças que é diretamente atribuível a parcerias das escolas com hospitais. Em uma província canadense, os hospitais pressionaram agressivamente o pessoal de serviços especiais e os conselheiros de orientação escolar, que por sua vez encaminharam qualquer criança sob estresse para o departamento psiquiátrico dentro do hospital infantil. A diretoria da escola contratou um psiquiatra escolar que consultou o pessoal sobre situações de rejeição escolar e questões comportamentais e recomendou pílulas para depressão ou drogas para TDAH.
As escolas e hospitais se tornaram lugares perigosos para crianças e adolescentes. Como isto é triste. As escolas deveriam estimular as crianças, e não as pacificar com rapidez via a prescrição.
1 Nunca aceite que seu filho seja tratado com rapidez com uma prescrição médica.
2 Nunca aceite isto, mas resista a se tornar um número sem rosto no novo mercado para adultos.
3 Abordar as crianças com paciência e empatia que lhes permitam crescer e amadurecer, sem drogas.
Os pregos finais no caixão da psiquiatria biológica
Quando discuto o estado da psiquiatria com psiquiatras críticos, psicólogos e farmacêuticos com quem colaboro, às vezes nos perguntamos um ao outro: “Quem é mais louco, em média, os psiquiatras ou os seus pacientes? ”
Esta não é uma questão tão rebuscada ou retórica como pode parecer. Quando pesquisei no Google por ilusão, a primeira entrada foi de um dicionário de Oxford: “Uma crença ou impressão idiossincrática mantida apesar de ser contrariada pela realidade ou argumento racional, normalmente como um sintoma de transtorno mental”.
Como você já viu, logo desde o início do Capítulo 1, e verá mais a seguir, toda a psiquiatria se caracteriza exatamente por isso. As crenças idiossincráticas predominantes dos psiquiatras não são compartilhadas por pessoas consideradas sãs, ou seja, o público em geral, mas os psiquiatras as mantêm vigorosamente, mesmo quando a realidade, incluindo a ciência mais confiável que temos e o argumento racional, mostra claramente que as suas crenças básicas estão erradas.
Se a psiquiatria fosse um negócio, ela já teria ido à falência, então vamos concluir, em vez disso, que ela está moral e cientificamente falida.
Uma definição de loucura é fazer sempre a mesma coisa, esperando sempre por um resultado diferente. Quando uma droga não parece funcionar tão bem, o que ocorre na maioria das vezes, os psiquiatras aumentam a dose, mudam para uma outra droga da mesma classe, adicionam outra droga da mesma classe, ou adicionam uma droga de outra classe.
A ciência nos diz muito claramente que estas manobras não irão beneficiar os pacientes. Trocar medicamentos, adicionar medicamentos ou aumentar a dose não resulta em melhores resultados.156-158 O que é certo é que aumentar a dose total ou o número de drogas aumentará a ocorrência de danos graves, incluindo danos irreversíveis ao cérebro, suicídios e outras mortes.4.159.160 Os neurolépticos encolhem o cérebro de maneira dependente da dose; em contraste, a gravidade da doença tem efeito mínimo ou nenhum efeito.160
Não há provas confiáveis de que a psicose por si só possa danificar o cérebro.161 O mesmo se aplica aos outros transtornos psiquiátricos, mas os psiquiatras muitas vezes mentem a seus pacientes dizendo-lhes que a sua doença pode prejudicar o seu cérebro se eles não tomarem drogas psiquiátricas. O professor de psiquiatria Poul Videbech escreveu em 2014 que a depressão dobra o risco de demência,162 mas a meta-análise que ele citou não mencionou com uma palavra quais tratamentos os pacientes haviam recebido.163 Outros estudos indicam que são as drogas que tornam as pessoas dementes.164,165
É rotina em todos os lugares se aumentar a dose, mesmo quando o paciente ficou melhor. Um comentário frequentemente ouvido em consultas nas enfermarias psiquiátricas é: “O paciente está indo bem depois de duas semanas com Zyprexa, então eu vou dobrar a dose”. Esta rotina é ao mesmo tempo insana e prejudicial. O psiquiatra não pode saber se o paciente poderia ter melhorado mais sem Zyprexa. Os médicos enganam a si mesmos e aos seus pacientes o tempo todo, com base em sua “experiência clínica” enganosa e em seus rituais de tratamento que vão diretamente contra a ciência.
Desta forma, muitos pacientes acabam tomando coquetéis de drogas terrivelmente prejudiciais dos quais talvez nunca escapem. Embora seja difícil de acreditar, está ficando pior. Um estudo americano da psiquiatria de consultório descobriu que o número de medicamentos psicotrópicos prescritos aumentou acentuadamente, em apenas nove anos até 2006: as visitas com três ou mais medicamentos dobraram, de 17% para 33%.166 Prescrições para dois ou mais medicamentos da mesma classe também aumentaram, embora isso não devesse acontecer de forma alguma.
Uma vez fui convidado a seguir o psiquiatra-chefe durante um dia em uma enfermaria fechada. Conversamos com vários pacientes. Um deles me pareceu totalmente normal e razoável, mas para a minha grande surpresa o psiquiatra me perguntou depois se eu podia ver que o paciente estava delirando. Como eu não conseguia, ele explicou que o paciente estava delirando porque havia estado na Internet e descoberto que os neurolépticos são perigosos. Eu respondi que eles são realmente perigosos e que não há nada de ilusório em acreditar nisso. Fiquei tão atônito que não disse mais nada.
Em outra ocasião, telefonei para uma unidade psiquiátrica em Copenhague que tem uma reputação muito ruim por causa dos pacientes que os psiquiatras mataram lá com as suas drogas.45 Um paciente desesperado e em grande angústia tinha me chamado, mas não me foi possível falar com um psiquiatra, apesar de eu ser um colega e estar dentro do horário normal de trabalho. Eu insisti que precisava falar com alguém e fui transferido para uma enfermeira-chefe. Ela me disse para não me envolver porque o paciente estava delirando. Quando perguntei de que maneira, ela disse que ele havia descoberto que os neurolépticos eram perigosos. Perguntei-lhe se ela sabia com quem estava falando. Ah, sim, ela sabia sobre mim.
Vou agora ilustrar mais do mundo absurdo e ilusório da psiquiatria com alguns exemplos.
Um de meus amigos psiquiatras enviou uma carta a um médico de família sobre uma estudante de 21 anos de idade, recentemente com alta em um hospital particular, após ter recebido 21 TCMS. Quando eu perguntei o que era isso, minha amiga respondeu: “Trans-Cranial Magnetic Stimulation [Estimulação Magnética Transcraniana], o último de uma longa linha de modismos passageiros que atingem a psiquiatria, projetado para separar os bem preocupado com o seu dinheiro”.
Como ela ficava cada vez mais ansiosa, ela recebeu 12 choques elétricos. Ela tinha dois diagnósticos, transtorno de personalidade limítrofe e transtorno afetivo bipolar, e recebeu alta com essas drogas (prn: conforme necessário; bd: duas vezes ao dia):
| Droga |
Tipo de droga |
| diazepam a 20 mg/dia |
comprimido para dormir (hipnótico/sedativo) |
| fluvoxamina 300 mg/dia |
pílula para a depressão |
| mirtazapina 45 mg à noite |
pílula para a depressão |
| quetiapina 400 mg à noite |
Neuroléptico |
| quetiapina a 600 mg/dia prn |
Neuroléptico |
| aripiprazole 10 mg pela manhã |
Neuroléptico |
| olanzapina até 20 mg/dia prn |
Neuroléptico |
| valproato 1000 mg à noite |
medicamento antiepiléptico |
| lamotrigina 100 mg bd |
medicamento antiepiléptico |
| topiramato 50 mg bd |
medicamento antiepiléptico |
| lítio 1250 mg/dia |
“estabilizador de humor”. |
Isto é uma loucura e constitui uma grosseira negligência médica. No mundo inteiro ninguém sabe o que acontecerá quando todas essas drogas são administradas em conjunto, apenas que é muito mais perigoso do que se menos drogas forem usadas.
A carta encaminhada observa que a paciente dorme muito e que o seu apetite é excessivo. Ela está tentando fazer dieta, já que ganhou cerca de 50 kg com as drogas. Ela tem pouca energia, interesse ou motivação, não faz exercícios ou tem convívio social e não tem nenhum interesse sexual. Ela tem crises de se sentir triste e miserável com ocasionais ideias suicidas por não gostar de si mesma, e também tem crises de se sentir “maníaca”, durante as quais ela está desagradavelmente agitada e tende a ter gastos demais na esperança de se sentir melhor.
Ela também tem frequentes episódios de agitação e irritabilidade e descreveu a acatisia clássica. Ela não tem ideias paranoicas; é ritualista sobre segurança e ordem, mas não há características verdadeiramente obsessivo-compulsivas. Ela é uma pessoa ansiosa desde a escola primária.
Meu colega terminou a sua carta dizendo ao médico de família que este caso era uma demonstração perfeita da razão pela qual ele havia publicado grandes objeções à psiquiatria convencional. O paciente tinha uma personalidade ansiosa com depressão secundária e não tinha transtorno de personalidade limítrofe; além disso, nenhuma das pessoas que usavam este diagnóstico podia dizer o que ele beirava ser.
“Se ela permanecer neste nível de drogas, ela estará morta por quarenta anos. Ela está ciente disto e quer que elas sejam reduzidas, mas todas elas são altamente viciantes e podem produzir estados graves de abstinência, que imitam um grande transtorno mental. ”
Um processo judicial em que estive envolvido não é diferente. É uma história típica que ilustra o papel de uma pílula para a depressão como “Kit para iniciantes da psiquiatria”.
Até onde posso ver, a este jovem nunca deveria ter sido oferecido um medicamento psiquiátrico. Deveria ter-lhe sido oferecida psicoterapia para os seus problemas que pareciam ser transitórios. Além disso, ele estava funcionando bem quando o seu psiquiatra decidiu colocá-lo em uma pílula da depressão para a “depressão”.
Sua “carreira” psiquiátrica durou 33 anos antes de finalmente conseguir sair da última droga, mas ele ainda sofre de efeitos de abstinência duradouros. Sua lista de drogas durante todos esses anos é estonteante. Foram-lhe prescritos os três principais tipos de drogas psiquiátricas, sedativos/ hipnóticos, pílulas da depressão e neurolépticos, em uso e interrompidos em várias combinações, totalizando três sedativos/ hipnóticos diferentes, cinco pílulas da depressão e seis neurolépticos. Ele também desenvolveu o Parkinson, muito provavelmente induzido por drogas, e foi tratado também para isso. Os sedativos/ hipnóticos foram prescritos por cerca de 10 anos, as pílulas da depressão por cerca de 25 anos e os neurolépticos por cerca de 30 anos, e houve um grau considerável de polifarmácia.
É notável que qualquer um possa sobreviver a tudo isso e continuar sendo usado.
O psiquiatra parou as drogas abruptamente muitas vezes. Não afunilar lentamente estas drogas depois de ter colocado um paciente com elas por longos períodos de tempo, constitui uma negligência altamente perigosa.
Espero que ele vença o caso, mas infelizmente, os juízes são muito autoritários e sempre enfatizam o que outros psiquiatras fazem em situações semelhantes. Isto é prudente, como precaução geral, mas não quando praticamente todos estão em falta. Se um banco defraudar seus clientes, não ajuda no tribunal que outros bancos façam o mesmo. Então por que todos são desculpados na psiquiatria? Como será possível ganhar casos, tendo em vista esta injustiça?
Ocasionalmente, um caso é ganho. 4 Wendy Dolin em Chicago processou GlaxoSmith-Kline depois que o seu marido, um advogado de grande sucesso que amava a vida e não tinha problemas psiquiátricos, foi colocado em paroxetina porque ele desenvolveu alguma ansiedade em relação ao trabalho. Ele pegou acatisia e se jogou na frente de um trem seis dias depois de iniciar a paroxetina, não percebendo que não era ele que tinha enlouquecido, era a pílula que o deixara louco. A Baum & Hedlund em Los Angeles ganhou o caso, mas então? GlaxoSmithKline apelou do veredicto.
Quando Wendy soube que eu havia marcado um encontro sobre psiquiatria em relação ao lançamento de meu livro em 2015,4 ela decidiu ir a Copenhague e contar a sua história. Quatro outras mulheres que haviam perdido um marido, um filho ou uma filha para o suicídio induzido por drogas, quando não havia absolutamente nenhuma boa razão para ser prescrita uma pílula da depressão, também vieram, por sua própria conta. Meu programa já estava cheio, mas eu arranjei espaço para elas. Esta foi a parte mais comovente de todo o dia. Houve um silêncio impressionante enquanto elas contavam as suas histórias, que podem ser vistas no YouTube.16
O uso colossal de drogas psiquiátricas não é baseado em evidências, mas é impulsionado por pressões comerciais. Estudei se duas classes de drogas muito diferentes, os neurolépticos e as pílulas da depressão, apresentavam padrões semelhantes no uso a longo prazo. Os padrões de uso deveriam ser muito diferentes, porque a principal indicação para neurolépticos, a esquizofrenia, tem sido tradicionalmente percebida como uma condição crônica, enquanto a principal indicação para pílulas da depressão, a depressão, tem sido percebida como episódica.
No entanto, não eram diferentes. Os padrões de uso eram os mesmos:169
Porcentagem de usuários atuais na Dinamarca que tiveram uma prescrição para a mesma droga ou para uma droga similar em cada um dos anos seguintes após 2006.
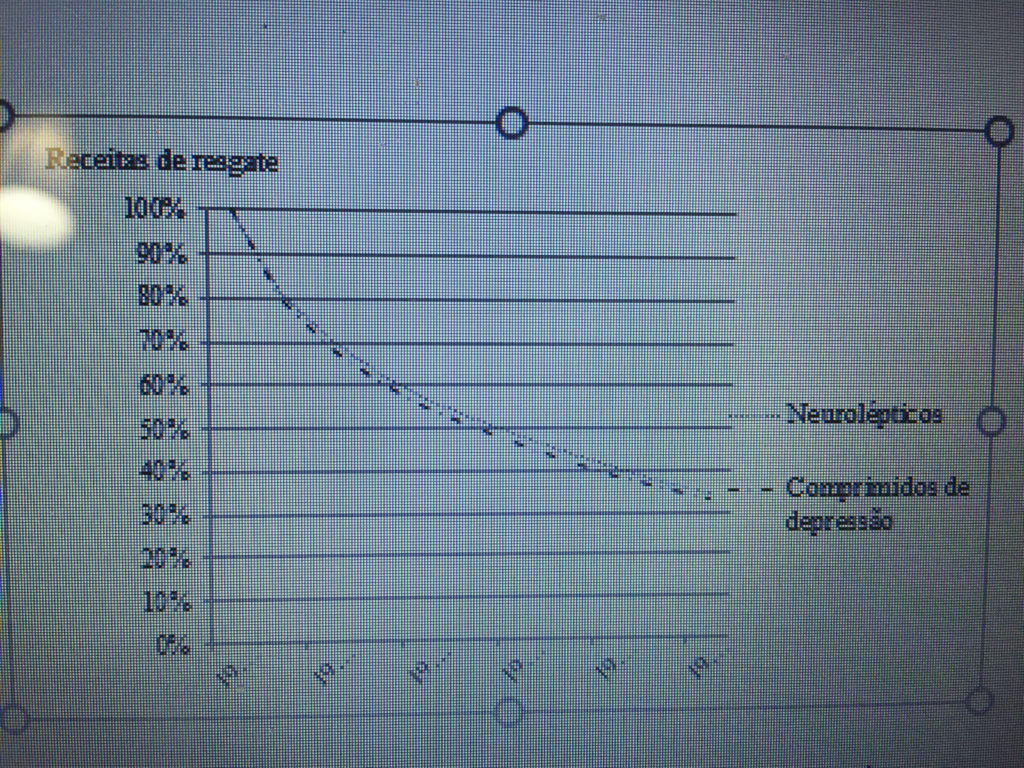
Comecei o relógio em 2006, acompanhando os pacientes ao longo do tempo. Naquele ano, 2,0% da população dinamarquesa considerou uma prescrição para um neuroléptico e 7,3% para uma pílula da depressão. Muitos dos pacientes já haviam tomado a sua droga durante anos, mas este grupo de pessoas também incluía alguns que eram usuários pela primeira vez em 2006, ou seja, 19,8% contra 20,0%. Esta foi uma porcentagem notavelmente semelhante para os dois grupos de drogas muito diferentes utilizadas para transtornos muito distintos.
Os pacientes receberam uma nova prescrição a cada ano até que pararam ou chegaram a 2016, meu último ano de observação, quando 35% contra 33% dos pacientes ainda estavam em tratamento.
Estes resultados são chocantes. Sejam quais forem as falhas nas diretrizes, elas não funcionaram como o esperado, e o uso de drogas claramente não foi baseado em evidências. Eu quase senti que tinha descoberto uma nova lei na natureza. Ao contrário de nossos palpites, 1 kg de penas caem com a mesma velocidade que 1 kg de chumbo, desde que caiam no vácuo, de acordo com a lei da gravidade. Da mesma forma, o uso dessas duas classes muito diferentes de drogas caía com a mesma velocidade. Uma enorme proporção de pacientes continuava tomando a sua droga, ano após ano, por mais de uma década.
Isto é um dano iatrogênico de proporções épicas. A tal ponto os pacientes não gostam das drogas que os seus médicos precisam de convencê-los a tomar. Tal persuasão não é necessária para motivar as pessoas a tomar aspirina infantil após um ataque cardíaco, a fim de reduzir o risco de um novo ataque. Os neurolépticos são até mesmo forçados aos pacientes contra a sua vontade “para o seu próprio bem”. Se não fossem forçados, poucos os tomariam. Quando as pessoas saudáveis tomaram um neuroléptico só para experimentar como é, eles me disseram, ou publicaram, que ficaram incapacitadas por vários dias!170 A dificuldade de leitura ou de concentração e a incapacidade de trabalhar são danos comuns – mas o corpo inteiro é afetado. Não podemos duvidar do poder destas toxinas.
O que estamos vendo é o resultado do engano sistemático de médicos e pacientes. Os pacientes são rotineiramente solicitados a suportar os danos, pois pode levar algum tempo até que o efeito da droga se instale. Não lhes é dito que o que eles percebem como efeito da droga é a melhora espontânea que teria ocorrido sem a droga, ou que pode ser difícil sair da droga novamente. A mentira sobre o desequilíbrio químico também tem contribuído. Os pacientes frequentemente dizem que têm medo de adoecer novamente se deixarem de tomar a droga porque acreditam que há algo quimicamente errado com eles.
A psiquiatria hegemônica não se preocupa com as evidências, mas vai continuar os negócios como sempre, fingindo que os meus resultados não existem, e eles dirão que “todos sabemos que o tratamento de longo prazo é bom para as pessoas; se elas não receberem as suas drogas elas terão uma recaída”. “Em 2014, os psiquiatras noruegueses escreveram sobre o que eles chamaram de “taxa alarmantemente alta de descontinuação” de neurolépticos em pacientes com esquizofrenia, 74% em 18 meses. Eu chamaria isto de um sinal saudável, mas os psiquiatras argumentaram que “os clínicos precisam estar equipados com estratégias de tratamento que otimizem o tratamento contínuo com os medicamentos antipsicóticos” 171 A sério? É a alimentação forçada com pílulas, como os gansos de Estrasburgo são alimentados para produzir foie gras? Os neurolépticos fazem as pessoas engordarem. Mas os psiquiatras não precisam fazer isso. Quando a sua vontade é contrariada ou os pacientes cospem os comprimidos, eles podem fazer uso de injeções de depósito.
Em seguida, decidi descobrir se havia um padrão similar de uso de benzodiazepinas e agentes similares (hipnóticos/sedativos), lítio e estimulantes (drogas ADHD).
Como sabemos há décadas que as benzodiazepinas e as drogas similares são altamente viciantes e só devem ser usadas por até quatro semanas (o uso restrito já era recomendado em 1980 no Reino Unido)172.173; e também porque o efeito terapêutico desaparece rapidamente, o uso de tais drogas deve ser muito baixo e, de longe, a maioria dos usuários em um determinado ano deve, portanto, ser usuária pela primeira vez. Este não foi, de forma alguma, o caso:174
Porcentagem de usuários atuais na Dinamarca que receberam uma prescrição para a mesma droga ou para uma droga similar em cada um dos anos seguintes após 2007.

Em 2007, 8,8% da população dinamarquesa recebeu uma prescrição para um agente benzodiazepínico ou similar, 0,24% para o lítio e 0,16% para um estimulante. Para as benzodiazepinas, apenas 13,0% eram usuários de primeira viagem. Para as outras duas drogas, os números foram de 40,4% e 11,2%, respectivamente.
Os pacientes receberam uma nova prescrição a cada ano até que pararam ou chegaram a 2017, meu último ano de observação, quando 18%, 29% e 40%, respectivamente, ainda estavam em tratamento.
Estas descobertas também são perturbadoras. Não importa qual droga psiquiátrica as pessoas tomam ou qual é o seu problema, cerca de um terço dos pacientes ainda estão em tratamento com a mesma droga ou com uma semelhante dez anos depois. Para as benzodiazepinas e agentes similares, o uso continuado após dez anos foi “apenas” 18%, mas dado o que sabemos sobre essas drogas, pode-se argumentar que deveria ter sido zero muitos anos antes de 2017. Isto é um desastre. O mesmo pode ser dito sobre o uso dos outros quatro tipos de drogas, que era muito semelhante, pois o intervalo só passou de 29% para 40% (veja os números).
Se aceitarmos as premissas baseadas em evidências de que essas drogas não têm efeitos que valham a pena, particularmente sem considerar os seus danos substanciais, e que os pacientes geralmente não gostam delas, os dados mostram um uso excessivamente colossal das drogas, para um grau semelhante.
O foco principal da psiquiatria para as próximas décadas deveria ser ajudar os pacientes a se retirarem lentamente e com segurança das drogas que estão fazendo uso, em vez de dizer-lhes que precisam ficar com elas. Mas isso não irá acontecer. O foco da psiquiatria está em si mesma – uma espécie de contínuo selfie que ela envia o tempo todo para o mundo.
O uso das drogas psiquiátricas continua a aumentar acentuadamente em praticamente todos os países. No Reino Unido, de 1998 a 2010, as prescrições neurolépticas aumentaram em média 5% ao ano e as pílulas da depressão em 10%.175
Na Dinamarca, as vendas de ISRSs aumentaram quase que linearmente de um nível baixo em 1992 por um fator de 18, intimamente relacionado ao número de produtos no mercado que aumentou por um fator de 16 (r = 0,97, o que é uma correlação quase perfeita).176 Isto confirma que o uso é determinado pelo marketing.
Antes de se tornar globalmente aceito que as benzodiazipinas são viciantes, foram 30 anos que já tínhamos as evidências.172 Isto era o esperado e deveria ter sido investigado desde o início, porque os seus precursores, os barbitúricos, são altamente viciantes. O primeiro barbitúrico, o barbital, foi introduzido em 1903, mas levou 50 anos até que fosse aceito que os barbitúricos são viciantes.
A dependência às benzodiazepinas foi documentada em 1961 e descrita no BMJ em 1964. Dezesseis anos depois, o Comitê Britânico sobre a Revisão de Medicamentos [UK Committee on the Review of Medicines] publicou uma revisão sistemática das benzodiazepinas,173 concluindo que o potencial de dependência era baixo, estimando que apenas 28 pessoas tinham se tornado dependentes de 1960 a 1977. O fato é que milhões de pessoas haviam se tornado dependentes. Em 1988, a Agência de Controle de Medicamentos finalmente despertou e escreveu aos médicos sobre as suas preocupações.172
Mas a festa continuou, e a história se repetiu. O declínio no uso de benzodiazepinas foi substituído por um aumento semelhante no uso de pílulas da depressão,176 e muito do que antes era chamado de ansiedade e tratado com benzodiazepinas foi agora por conveniência chamado de depressão.5 As empresas farmacêuticas, os médicos e as autoridades negaram durante décadas que as pílulas da depressão também tornavam as pessoas dependentes.172 Fizemos uma revisão sistemática dos sintomas de abstinência e descobrimos que eles foram descritos com termos semelhantes para benzodiazepínicos e ISRSs e eram muito semelhantes para 37 dos 42 sintomas identificados.177
Nosso estudo de 2018 de 39 websites populares de 10 países também foi revelador:32 28 websites advertiam os pacientes sobre os efeitos da abstinência, mas 22 afirmavam que os ISRSs não são viciantes; apenas um declarava que os comprimidos podem ser viciantes e advertiu que as pessoas “podem ter sintomas de abstinência”.
A Imipramina entrou no mercado em 1957, e um artigo de 1971 descreve a dependência com esta droga quando foi testada em seis voluntários saudáveis.178 Como escrevi na primeira página deste livro, 78% dos 2.003 leigos consideravam as pílulas da depressão como viciantes em 1991.179
Assim, sabemos há 50 anos ou mais que as pílulas da depressão são viciantes, e os pacientes sabem disso há pelo menos 30 anos; mas 50 anos depois de sabermos disso, o problema de dependência ainda estava sendo banalizado pelo UK Royal College of Psychiatrists e pelo National Institute for Health and Care Excellence (NICE),180 e também no resto do mundo.
Capítulo 2. A psiquiatria é baseada em evidências?
1 Whitaker R. Mad in America: bad science, bad medicine, and the enduring mistreatment
of the mentally ill. Cambridge: Perseus Books Group; 2002.
2 Healy D. Let them eat Prozac. New York: New York University Press; 2004.
3 Whitaker R. Anatomy of an epidemic, 2nd edition. New York: Broadway Paperbacks;
2015.
4 Gøtzsche PC. Deadly psychiatry and organised denial. Copenhagen: People’s Press;
2015.
5 Medawar C. The antidepressant web – marketing depression and making medicines
work. Int J Risk & Saf Med 1997;10:75-126.
6 Caplan PJ. They say you’re crazy: how the world’s most powerful psychiatrists
decide who’s normal. Jackson: Da Capo Press; 1995.
215
7 Breggin PR. Brain-disabling treatments in psychiatry: drugs, electroshock, and the
psychopharmaceutical complex. New York: Springer; 2008.
8 Kirsch I. The Emperor’s new drugs: exploding the antidepressant myth. New York:
Basic Books; 2009.
9 Moncrieff J. The bitterest pills. Basingstoke: Palgrave Macmillan; 2013.
10 Davies J, ed. The sedated society. London: Palgrave Macmillan; 2017.
11 McLaren N. Anxiety, the inside story. How biological psychiatry got it wrong.
Ann Arbor: Future Psychiatry Press; 2018.
12 Sharfstein S. Big Pharma and American psychiatry: The good, the bad and the
ugly. Psychiatric News 2005;40:3.
13 Angermeyer MC, Holzinger A, Carta MG, et al. Biogenetic explanations and
public acceptance of mental illness: systematic review of population studies. Br J
Psychiatry 2011;199:367–72.
14 Read J, Haslam N, Magliano L. Prejudice, stigma and “schizophrenia:” the role of
bio-genetic ideology. In: Models of Madness. (John Read and JacquiDillon,
eds.). London: Routledge, 2013.
15 Read J, Haslam N, Sayce L, et al. Prejudice and schizophrenia: a review of the
“mental illness is an illness like any other” approach. Acta Psychiatr Scand
2006;114:303-18.
16 Kvaale EP, Haslam N, Gottdiener WH. The ‘side effects’ of medicalization: a
meta-analytic review of how biogenetic explanations affect stigma. Clin Psychol
Rev 2013;33:782–94.
17 Lebowitz MS, Ahn WK. Effects of biological explanations for mental disorders on
clinicians’ empathy. Proc Natl Acad Sci USA 2014;111:17786-90.
18 Davies J. Cracked: why psychiatry is doing more harm than good. London: Icon
Books; 2013.
19 Kirk SA, Kutchins H. The selling of DSM: the rhetoric of science in psychiatry.
New York: Aldine de Gruyter; 1992.
20 Williams JB, Gibbon M, First MB, et al. The Structured Clinical Interview for
DSM-III-R (SCID). II. Multisite test-retest reliability. Arch Gen Psychiatry
1992;49:630-6.
21 Adult ADHD Self-Report Scale-V1.1 (ASRS-V1.1) Symptoms Checklist from
WHO Composite International Diagnostic Interview; 2003.
22 Pedersen AT. En psykiatrisk diagnose hænger ved resten af livet. PsykiatriAvisen
2019; Jan 18. https://www.psykiatriavisen.dk/2019/01/18/en-psykiatriskdiagnose-
haenger-ved-resten-af-livet/.
23 Frandsen P. Et anker af flamingo: Det, vi glemmer, gemmer vi i hjertet. Odense:
Mellemgaard; 2019.
24 Pedersen AT. Diagnosing Psychiatry.
https://vimeo.com/ondemand/diagnosingpsychiatryen.
216
25 Breggin P. The most dangerous thing you will ever do. Mad in America 2020;
March 2. https://www.madinamerica.com/2020/03/dangerous-thing-psychiatrist/.
26 Biederman J, Faraone S, Mick E, et al. Attention-deficit hyperactivity disorder and
juvenile mania: an overlooked comorbidity? J Am Acad Child Adolesc
Psychiatry 1996;35:997-1008.
27 Moreno C, Laje G, Blanco C, Jiang H, Schmidt AB, Olfson M. National trends in
the outpatient diagnosis and treatment of bipolar disorder in youth. Arch Gen
Psychiatry 2007;64:1032-9.
28 Gøtzsche PC. Psychopharmacology is not evidence-based medicine. In: James D
(ed.). The sedated society. The causes and harms of our psychiatric drug
epidemic. London: Palgrave Macmillan; 2017.
29 Varese F, Smeets F, Drukker M, Lieverse R, Lataster T, Viechtbauer W, et al.
Childhood adversities increase the risk of psychosis: a meta-analysis of patientcontrol,
prospective- and cross-sectional cohort studies. Schizophr Bull
2012;38:661-71.
30 Shevlin M, Houston JE, Dorahy MJ, Adamson G. Cumulative traumas and
psychosis: an analysis of the national comorbidity survey and the British
Psychiatric Morbidity Survey. Schizophr Bull 2008;34:193-9.
31 Kingdon D, Sharma T, Hart D and the Schizophrenia Subgroup of the Royal
College of Psychiatrists’ Changing Mind Campaign. What attitudes do
psychiatrists hold towards people with mental illness? Psychiatric Bulletin
2004;28:401-6.
32 Demasi M, Gøtzsche PC. Presentation of benefits and harms of antidepressants on
websites: cross sectional study. Int J Risk Saf Med 2020;31:53-65.
33 Kessing L, Hansen HV, Demyttenaere K, et al. Depressive and bipolar disorders:
patients’ attitudes and beliefs towards depression and antidepressants. Psychological
Medicine 2005;35:1205-13.
34 Christensen AS. DR2 undersøger Danmark på piller. 2013; Mar 20.
https://www.dr.dk/presse/dr2-undersoeger-danmark-paa-piller.
35 Ditzel EE. Psykiatri-professor om DR-historier: ”Skræmmekampagne der kan
koste liv.” Journalisten 2013; Apr 11. https://journalisten.dk/psykiatri-professorom-
dr-historier-skraemmekampagne-der-kan-koste-liv/.
36 Gøtzsche PC. Death of a whistleblower and Cochrane’s moral collapse. Copenhagen:
People’s Press; 2019.
37 Sterll B. Den psykiatriske epidemi. Psykolognyt 2013;20:8-11.
38 Gøtzsche PC. Psychiatry gone astray. 2014; Jan 21. https://davidhealy.org/psychiatry-
gone-astray/.
39 Rasmussen LI. Industriens markedsføring er meget, meget effektiv. Den har fået
lægerne til at tro på, at eksempelvis antidepressiva er effektive lægemidler. Det
er de overhovedet ikke. Politiken 2015; Aug 30:PS 8-9.
217
40 Schultz J. Peter Gøtzsche melder psykiater til Lægeetisk Nævn. Dagens Medicin
2015; Oct 2. http://www.dagensmedicin.dk/nyheder/psykiatri/gotzsche-melderpsykiater-
til-lageetisk-navn/.
41 Psykiatrifonden. Depression er en folkesygdom – især for kvinder. 2017; Jan 31.
http://www.psykiatrifonden.dk/viden/gode-raad-ogtemaer/
depression/depression-er-en-folkesygdom.aspx.
42 Kessing LV. Depression, hvordan virker medicin. Patienthåndbogen 2015; July 5.
https://www.sundhed.dk/borger/patienthaandbogen/psyke/sygdomme/laegemidle
r/depression-hvordan-virker-medicin/.
43 Videbech P. SSRI, antidepressivum. Patienthåndbogen 2015; July 23.
https://www.sundhed.dk/borger/patienthaandbogen/psyke/sygdomme/laegemidle
r/ssri-antidepressivum/.
44 Scheuer SR. Studerende: Antidepressiv medicin er ikke løsningen på sjælelige
problemer. Kristeligt Dagblad 2018; Mar 19.
45 Christensen DC. Dear Luise: a story of power and powerlessness in Denmark’s
psychiatric care system. Portland: Jorvik Press; 2012.
46 Angoa-Pérez M, Kane MJ, Briggs DI. et al. Mice genetically depleted of brain
serotonin do not display a depression-like behavioral phenotype. ACS Chem
Neurosci 2014;5:908-19.
47 Hindmarch I. Expanding the horizons of depression: beyond the monoamine
hypothesis. Hum Psychopharmacol 2001;16:203-218.
48 Castrén E. Is mood chemistry? Nat Rev Neurosci 2005;6:241-6.
49 Gøtzsche PC, Dinnage O. What have antidepressants been tested for? A
systematic review. Int J Risk Saf Med 2020;31:157-63.
50 Hyman SE, Nestler EJ. Initiation and adaptation: a paradigm for understanding
psychotropic drug action. Am J Psychiatry 1996;153:151-62.
51 Gøtzsche PC. Medicamentos mortais e crime organizado. Porto Alegre: Bookman;
2016.
52 Moncrieff J, Cohen D. Do antidepressants cure or create abnormal brain states?
PLoS Med 2006;3:e240.
53 Hamilton M. A rating scale for depression. J Neurol Neurosurg Psychiat
1960;23:56-62.
54 Gøtzsche PC. Survival in an overmedicated world: look up the evidence yourself.
Copenhagen: People’s Press; 2019.
55 Sharma T, Guski LS, Freund N, Gøtzsche PC. Suicidality and aggression during
antidepressant treatment: systematic review and meta-analyses based on clinical
study reports. BMJ 2016;352:i65.
56 Breggin P. Psychiatric drug withdrawal: A guide for prescribers, therapists,
patients and their families. New York: Springer; 2012.
218
57 Davies J, Read J. A systematic review into the incidence, severity and duration of
antidepressant withdrawal effects: Are guidelines evidence-based? Addict Behav
2019;97:111-21.
58 Danborg PB, Gøtzsche PC. Benefits and harms of antipsychotic drugs in drugnaïve
patients with psychosis: A systematic review. Int J Risk Saf Med
2019;30:193-201.
59 Francey SM, O’Donoghue B, Nelson B, Graham J, Baldwin L, Yuen HP, et al.
Psychosocial intervention with or without antipsychotic medication for first
episode psychosis: a randomized noninferiority clinical trial. Schizophr Bull
Open 2020; Mar 20. https://doi.org/10.1093/schizbullopen/sgaa015.
60 Bola J, Kao D, Soydan H, et al. Antipsychotic medication for early episode
schizophrenia. Cochrane Database Syst Rev 2011;6:CD006374.
61 Demasi M. Cochrane – A sinking ship? BMJ 2018; 16 Sept.https://blogs.bmj.com/
bmjebmspotlight/2018/09/16/cochrane-a-sinking-ship/.
62 Leucht S, Tardy M, Komossa K, et al. Antipsychotic drugs versus placebo for
relapse prevention in schizophrenia: a systematic review and meta-analysis.
Lancet 2012;379:2063-71.
63 Wunderink L, Nieboer RM, Wiersma D, et al. Recovery in remitted first-episode
psychosis at 7 years of follow-up of an early dose reduction/discontinuation or
maintenance treatment strategy: long-term follow-up of a 2-year randomized
clinical trial. JAMA Psychiatry 2013;70:913-20.
64 Hui CLM, Honer WG, Lee EHM, Chang WC, Chan SKW, Chen ESM, et al.
Long-term effects of discontinuation from antipsychotic maintenance following
first-episode schizophrenia and related disorders: a 10 year follow-up of a
randomised, double-blind trial. Lancet Psychiatry 2018;5:432-42.
65 Chen EY, Hui CL, Lam MM, Chiu CP, Law CW, Chung DW, et al. Maintenance
treatment with quetiapine versus discontinuation after one year of treatment in
patients with remitted first episode psychosis: randomised controlled trial. BMJ
2010;341:c4024.
66 Whitaker R. Lure of riches fuels testing. Boston Globe 1998; Nov 17.
67 Cole JO. Phenothiazine treatment in acute schizophrenia; effectiveness: the
National Institute of Mental Health Psychopharmacology Service Center Collaborative
Study Group. Arch Gen Psychiatry 1964;10:246-61.
68 Leucht S, Kane JM, Etschel E, et al. Linking the PANSS, BPRS, and CGI: clinical
implications. Neuropsychopharmacology 2006;31:2318-25.
69 Khin NA, Chen YF, Yang Y, et al. Exploratory analyses of efficacy data from
schizophrenia trials in support of new drug applications submitted to the US
Food and Drug Administration. J Clin Psychiatry 2012;73:856–64.
70 Leucht S, Fennema H, Engel R, et al. What does the HAMD mean? J Affect
Disord 2013;148:243-8.
219
71 Jakobsen JC, Katakam KK, Schou A, et al. Selective serotonin reuptake inhibitors
versus placebo in patients with major depressive disorder. A systematic review
with meta-analysis and Trial Sequential Analysis. BMC Psychiatry 2017;17:58.
72 Cipriani A, Zhou X, Del Giovane C, Hetrick SE, Qin B, Whittington C, et al.
Comparative efficacy and tolerability of antidepressants for major depressive
disorder in children and adolescents: a network meta-analysis. Lancet
2016;388:881-90.
73 Kirsch I, Deacon BJ, Huedo-Medina TB, et al. Initial severity and antidepressant
benefits: A meta-analysis of data submitted to the Food and Drug
Administration. PLoS Med 2008;5:e45.
74 Fournier JC, DeRubeis RJ, Hollon SD, et al. Antidepressant drug effects and
depression severity: a patient-level meta-analysis. JAMA 2010;303:47-53.
75 Gøtzsche PC, Gøtzsche PK. Cognitive behavioural therapy halves the risk of
repeated suicide attempts: systematic review. J R Soc Med 2017;110:404-10.
76 Moncrieff J, Wessely S, Hardy R. Active placebos versus antidepressants for
depression. Cochrane Database Syst Rev 2004;1:CD003012.
77 Moncrieff J. The myth of the chemical cure. Basingstoke: Palgrave Macmillan;
2008.
78 Michelson D, Fava M, Amsterdam J, et al. Interruption of selective serotonin
reuptake inhibitor treatment. Double-blind, placebo-controlled trial. Br J
Psychiatry 2000;176:363-8.
79 Rosenbaum JF, Fava M, Hoog SL, et al. Selective serotonin reuptake inhibitor discontinuation
syndrome: a randomised clinical trial. Biol Psychiatry 1998;44:77-
87.
80 Breggin P. Medication madness. New York: St. Martin’s Griffin; 2008.
81 Hughes S, Cohen D, Jaggi R. Differences in reporting serious adverse events in
industry sponsored clinical trial registries and journal articles on antidepressant
and antipsychotic drugs: a cross-sectional study. BMJ Open 2014;4:e005535.
82 Schneider LS, Dagerman KS, Insel P. Risk of death with atypical antipsychotic
drug treatment for dementia: meta-analysis of randomized placebo-controlled
trials. JAMA 2005;294:1934–43.
83 FDA. Alert for Healthcare Professionals: Risperidone (marketed as Risperdal).
2006; Sept https://www.fda.gov/Drugs/DrugSafety/PostmarketDrugSafetyInformationforPatientsandProviders/
ucm152291.htm. Link inactive, as the issue has
been described in the risperidone package insert: https://www.accessdata.fda.
gov/drugsatfda_docs/label/2009/020272s056,020588s044,021346s033,021444s0
3lbl.pdf.
84 Hjorthøj C, Stürup AE, McGrath JJ, Nordentoft M. Years of potential life lost and
life expectancy in schizophrenia: a systematic review and meta-analysis. Lancet
Psychiatry 2017;4:295-301.
220
85 Gøtzsche PC. Psychiatry ignores an elephant in the room. Mad in America 2017;
Sept 21. https://www.madinamerica.com/2017/09/psychiatry-ignores-elephantroom/.
86 Hegelstad WT, Larsen TK, Auestad B, et al. Long-term follow-up of the TIPS
early detection in psychosis study: effects on 10-year outcome. Am J Psychiatry
2012;169:374-80.
87 Melle I, Olav Johannesen J, Haahr UH, et al. Causes and predictors of premature
death in first-episode schizophrenia spectrum disorders. World Psychiatry
2017;16:217-8.
88 Chung DT, Ryan CJ, Hadzi-Pavlovic D, et al. Suicide rates after discharge from
psychiatric facilities: a systematic review and meta-analysis. JAMA Psychiatry
2017;74:694-702.
89 Hjorthøj CR, Madsen T, Agerbo E et al. Risk of suicide according to level of
psychiatric treatment: a nationwide nested case-control study. Soc Psychiatry
Psychiatr Epidemiol 2014;49:1357–65.
90 Large MM, Ryan CJ. Disturbing findings about the risk of suicide and psychiatric
hospitals. Soc Psychiatry Psychiatr Epidemiol 2014;49:1353–5.
91 Brown S. Excess mortality of schizophrenia. A meta-analysis. Br J Psychiatry
1997;171:502-8.
92 Wils RS, Gotfredsen DR, Hjorthøj C, et al. Antipsychotic medication and
remission of psychotic symptoms 10 years after a first-episode psychosis.
Schizophr Res 2017;182:42-8.
93 Forskningsrådet. Tilgjengeliggjøring av forskningsdata. 2017; Dec. ISBN 978-82-
12-03653-6.
94 Gøtzsche PC. Does long term use of psychiatric drugs cause more harm than
good? BMJ 2015;350:h2435.
95 Dold M, Li C, Tardy M, et al. Benzodiazepines for schizophrenia. Cochrane
Database Syst Rev 2012;11:CD006391.
96 Coupland C, Dhiman P, Morriss R, et al. Antidepressant use and risk of adverse
outcomes in older people: population based cohort study. BMJ 2011;343:d4551.
97 Bielefeldt AØ, Danborg PB, Gøtzsche PC. Precursors to suicidality and violence
on antidepressants: systematic review of trials in adult healthy volunteers. J R
Soc Med 2016;109:381-92.
98 Maund E, Guski LS, Gøtzsche PC. Considering benefits and harms of duloxetine
for treatment of stress urinary incontinence: a meta-analysis of clinical study
reports. CMAJ 2017;189:E194-203.
99 Hengartner MP, Plöderl M. Newer-generation antidepressants and suicide risk in
randomized controlled trials: a re-analysis of the FDA database. Psychother
Psychosom 2019;88:247-8.
221
100 Hengartner MP, Plöderl M. Reply to the Letter to the Editor: “Newer-Generation
Antidepressants and Suicide Risk: Thoughts on Hengartner and Plöderl’s Re-
Analysis.” Psychother Psychosom 2019;88:373-4.
101 Le Noury J, Nardo JM, Healy D, Jureidini J, Raven M, Tufanaru C, Abi-Jaoude
E. Restoring Study 329: efficacy and harms of paroxetine and imipramine in
treatment of major depression in adolescence. BMJ 2015;351:h4320.
102 Lars Kessing i Aftenshowet. DR1 2013; Apr 15.
103 Klein DF. The flawed basis for FDA post-marketing safety decisions: the
example of anti-depressants and children. Neuropsychopharmacology
2006;31:689–99.
104 Emslie GJ, Rush AJ, Weinberg WA, et al. Rintelmann J. A double-blind,
randomized, placebo-controlled trial of fluoxetine in children and adolescents
with depression. Arch Gen Psychiatry 1997;54:1031-7.
105 Eli Lilly and Company. Protocol B1Y-MC-X065. Clinical study main report:
Fluoxetine versus placebo in the acute treatment of major depressive disorder in
children and adolescents. 2000; Aug 8.
106 Jureidini JN, Doecke CJ, Mansfield PR, Haby MM, Menkes DB, Tonkin AL.
Efficacy and safety of antidepressants for children and adolescents. BMJ
2004;328:879-83.
107 Laughren TP. Overview for December 13 Meeting of Psychopharmacologic
Drugs Advisory Committee (PDAC). 2006; Nov 16.
www.fda.gov/ohrms/dockets/ac/06/ briefing/2006-4272b1-01-FDA.pdf.
108 Vanderburg DG, Batzar E, Fogel I, et al. A pooled analysis of suicidality in
double-blind, placebo-controlled studies of sertraline in adults. J Clin Psychiatry
2009;70:674-83.
109 Gunnell D, Saperia J, Ashby D. Selective serotonin reuptake inhibitors (SSRIs)
and suicide in adults: meta-analysis of drug company data from placebo
controlled, randomised controlled trials submitted to the MHRA’s safety review.
BMJ 2005;330:385.
110 Fergusson D, Doucette S, Glass KC, et al. Association between suicide attempts
and selective serotonin reuptake inhibitors: systematic review of randomised
controlled trials. BMJ 2005;330:396.
111 FDA. Antidepressant use in children, adolescents, and adults. http://www.fda.
gov/drugs/drugsafety/informationbydrugclass/ucm096273.htm.
112 Australian Government, Department of Health. The mental health of Australians.
2009 May. https://www1.health.gov.au/internet/publications/publishing.nsf/Content/
mental-pubs-m-mhaust2-toc~mental-pubs-m-mhaust2-hig~mental-pubs-mmhaust2-
hig-sui.
113 Crowner ML, Douyon R, Convit A, Gaztanaga P, Volavka J, Bakall R. Akathisia
and violence. Psychopharmacol Bull 1990;26:115-7.
222
114 Sharma T, Guski LS, Freund N, Meng DM, Gøtzsche PC. Drop-out rates in
placebo-controlled trials of antidepressant drugs: A systematic review and metaanalysis
based on clinical study reports. Int J Risk Saf Med 2019;30:217-32.
115 Paludan-Müller AS, Sharma T, Rasmussen K, Gøtzsche PC. Extensive selective
reporting of quality of life in clinical study reports and publications of placebocontrolled
trials of antidepressants. Int J Risk Saf Med 2020 (in press).
116 Montejo A, Llorca G, Izquierdo J, et al. Incidence of sexual dysfunction
associated with antidepressant agents: a prospective multicenter study of 1022
outpatients. Spanish Working Group for the study of psychotropic-related sexual
dysfunction. J Clin Psychiatry 2001;62 (suppl 3):10–21.
117 Healy D, Le Noury J, Mangin D. Enduring sexual dysfunction after treatment
with antidepressants, 5α-reductase inhibitors and isotretinoin: 300 cases. Int J
Risk Saf Med 2018;29:125-34.
118 Healy D, Le Noury J, Mangin D. Post-SSRI sexual dysfunction: Patient experiences
of engagement with healthcare professionals. Int J Risk Saf Med
2019;30:167-78.
119 Healy D. Antidepressants and sexual dysfunction: a history. J R Soc Med
2020;113:133-5.
120 FDA package insert for Prozac. Accessed 14 March 2020. https://pi.lilly.com/
us/prozac.pdf.
121 Medawar C, Hardon A. Medicines out of Control? Antidepressants and the
conspiracy of goodwill. Netherlands: Aksant Academic Publishers; 2004.
122 FDA package insert for Effexor. Accessed 4 Jan 2020. https://www.accessdata.
fda.gov/drugsatfda_docs/label/2008/020151s051lbl.pdf.
123 FDA package insert for Lithobid. Accessed 12 March 2020. https://www.
accessdata.fda.gov/drugsatfda_docs/label/2016/018027s059lbl.pdf.
124 Cipriani A, Hawton K, Stockton S, et al. Lithium in the prevention of suicide in
mood disorders: updated systematic review and meta-analysis. BMJ
2013;346:f3646.
125 Börjesson J, Gøtzsche PC. Effect of lithium on suicide and mortality in mood
disorders: A systematic review. Int J Risk Saf Med 2019;30:155-66.
126 FDA package insert for Neurontin. Accessed 4 Jan 2020. https://www.
accessdata.fda.gov/drugsatfda_docs/label/2017/020235s064_020882s047_02112
9s046lbl.pdf.
127 Ghaemi SN. The failure to know what isn’t known: negative publication bias
with lamotrigine and a glimpse inside peer review. Evid Based Ment Health
2009;12:65-8.
128 Weingart SN, Wilson RM, Gibberd RW, et al. Epidemiology of medical error.
BMJ 2000;320:774–7.
129 Starfield B. Is US health really the best in the world? JAMA 2000;284:483–5.
223
130 Lazarou J, Pomeranz BH, Corey PN. Incidence of adverse drug reactions in
hospitalized patients: a meta-analysis of prospective studies. JAMA
1998;279:1200–5.
131 Ebbesen J, Buajordet I, Erikssen J, et al. Drug-related deaths in a department of
internal medicine. Arch Intern Med 2001;161:2317–23.
132 Pirmohamed M, James S, Meakin S, et al. Adverse drug reactions as cause of admission
to hospital: prospective analysis of 18 820 patients. BMJ 2004;329:15-9.
133 van der Hooft CS, Sturkenboom MC, van Grootheest K, et al. Adverse drug
reaction-related hospitalisations: a nationwide study in The Netherlands. Drug
Saf 2006;29:161-8.
134 Landrigan CP, Parry GJ, Bones CB, et al. Temporal trends in rates of patient
harm resulting from medical care. N Engl J Med 2010;363:2124-34.
135 James JTA. A new, evidence-based estimate of patient harms associated with
hospital care. J Patient Saf 2013;9:122-8.
136 Archibald K, Coleman R, Foster C. Open letter to UK Prime Minister David
Cameron and Health Secretary Andrew Lansley on safety of medicines. Lancet
2011;377:1915.
137 Makary MA, Daniel M. Medical error – the third leading cause of death in the
US. BMJ 2016;353:i2139.
138 Centers for Disease Control and Prevention. Leading causes of death. www.cdc.
gov/nchs/fastats/lcod.htm.
139 WHO. Management of substance abuse. Amphetamine-like substances. Undated.
Downloaded 14 March 2020. https://www.who.int/substance_abuse/facts/
ATS/en/.
140 National Institute on Drug Abuse. What is the scope of methamphetamine misuse
in the United States? 2019; Oct. https://www.drugabuse.gov/publications/
research-reports/methamphetamine/what-scope-methamphetamine-misuse-inunited-
states.
141 Moore TJ, Glenmullen J, Furberg CD. Prescription drugs associated with reports
of violence towards others. PLoS One 2010;5:e15337.
142 Molina BS, Flory K, Hinshaw SP, et al. Delinquent behavior and emerging substance
use in the MTA at 36 months: prevalence, course, and treatment effects. J
Am Acad Child Adolesc Psychiatry 2007;46:1028-40.
143 The MTA Cooperative Group. A 14-month randomized clinical trial of treatment
strategies for attention-deficit/hyperactivity disorder. Arch Gen Psychiatry
1999;56:1073-86.
144 Jensen PS, Arnold LE, Swanson JM, et al. 3-year follow-up of the NIMH MTA
study. J Am Acad Child Adolesc Psychiatry 2007;46:989-1002.
145 Molina BS, Hinshaw SP, Swanson JM, et al. The MTA at 8 years: prospective
follow-up of children treated for combined-type ADHD in a multisite study. J
Am Acad Child Adolesc Psychiatry 2009;48:484-500.
224
146 Swanson JM, Arnold LE, Molina BSG, et al. Young adult outcomes in the
follow-up of the multimodal treatment study of attention-deficit/hyperactivity
disorder: symptom persistence, source discrepancy, and height suppression. J
Child Psychol Psychiatry 2017;58:663-78.
147 Borcherding BG, Keysor CS, Rapoport JL, et al. Motor/vocal tics and
compulsive behaviors on stimulant drugs: is there a common vulnerability?
Psychiatry Res 1990;33:83-94.
148 Breggin PR. The rights af children and parents in regard to children receiving
psychiatric diagnoses and drugs. Children & Society 2014;28:231-41.
149 Danborg PB, Simonsen AL, Gøtzsche PC. Impaired reproduction after exposure
to ADHD drugs: Systematic review of animal studies. Int J Risk Saf Med
2017;29:107-24.
150 Cherland E, Fitzpatrick R. Psychotic side effects of psychostimulants: a 5-year
review. Can J Psychiatry 1999;44:811-3.
151 Boesen K, Saiz LC, Erviti J, Storebø OJ, Gluud C, Gøtzsche PC, et al. The
Cochrane Collaboration withdraws a review on methylphenidate for adults with
attention deficit hyperactivity disorder. Evid Based Med 2017;22:143-7.
152 Storebø OJ, Ramstad E, Krogh HB, Nilausen TD, Skoog M, Holmskov M, et al.
Methylphenidate for children and adolescents with attention deficit hyperactivity
disorder (ADHD). Cochrane Database Syst Rev 2015;11:CD009885.
153 Boesen K, Paludan-Müller AS, Gøtzsche PC, Jørgensen KJ. Extended-release
methylphenidate for attention deficit hyperactivity disorder (ADHD) in adults.
Cochrane Database Syst Rev 2017;11:CD012857 (protocol; review in progress).
154 Wallach-Kildemoes H, Skovgaard AM, Thielen K, Pottegård A, Mortensen LH.
Social adversity and regional differences in prescribing of ADHD medication for
school-age children. J Dev Behav Pediatr 2015;36:330-41.
155 RL, Garland EJ, Wright JM, et al. Influence of relative age on diagnosis and
treatment of attention-deficit/hyperactivity disorder in children. CMAJ
2012;184:755-62.
156 Santaguida P, MacQueen G, Keshavarz H, Levine M, Beyene J, Raina P.
Treatment for depression after unsatisfactory response to SSRIs. Comparative
effectiveness review No. 62. (Prepared by McMaster University Evidence-based
Practice Center under Contract No. HHSA 290 2007 10060 I.) AHRQ
Publication No.12-EHC050-EF. Rockville, MD: Agency for Healthcare
Research and Quality; 2012: April. www.ahrq.gov/clinic/epcix.htm.
157 Rink L, Braun C, Bschor T, Henssler J, Franklin J, Baethge C. Dose increase
versus unchanged continuation of antidepressants after initial antidepressant
treatment failure in patients with major depressive disorder: a systematic review
and meta-analysis of randomized, double-blind trials. J Clin Psychiatry
2018;79(3).
225
158 Samara MT, Klupp E, Helfer B, Rothe PH, Schneider-Thoma J, Leucht S.
Increasing antipsychotic dose for non response in schizophrenia. Cochrane
Database Syst Rev 2018;5:CD011883.
159 Miller M, Swanson SA, Azrael D, Pate V, Stürmer T. Antidepressant dose, age,
and the risk of deliberate self-harm. JAMA Intern Med 2014;174:899-909.
160 Ho BC, Andreasen NC, Ziebell S, et al. Long-term antipsychotic treatment and
brain volumes: a longitudinal study of first-episode schizophrenia. Arch Gen
Psychiatry 2011;68:128-37.
161 Zipursky RB, Reilly TJ, Murray RM. The myth of schizophrenia as a progressive
brain disease. Schizophr Bull 2013;39:1363-72.
162 Videbech P. Debatten om antidepressiv medicin – Virker det, og bliver man
afhængig? BestPractice Psykiatri/Neurologi 2014; May:nr. 25.
163 Ownby RL, Crocco E, Acevedo A, et al. Depression and risk for Alzheimer
disease: systematic review, meta-analysis, and metaregression analysis. Arch
Gen Psychiatry 2006;63:530-8.
164 Moraros J, Nwankwo C, Patten SB, Mousseau DD. The association of
antidepressant drug usage with cognitive impairment or dementia, including
Alzheimer disease: A systematic review and meta-analysis. Depress Anxiety
2017;34:217-26.
165 Coupland CAC, Hill T, Dening T, Morriss R, Moore M, Hippisley-Cox J.
Anticholinergic drug exposure and the risk of dementia: a nested case-control
study. JAMA Intern Med 2019; Jun 24.
166 Mojtabai R, Olfson M. National trends in psychotropic medication polypharmacy
in office-based psychiatry. Arch Gen Psychiatry 2010;67:26-36.
167 Videos from International meeting: Psychiatric drugs do more harm than good.
Copenhagen 2015; Sept 16. https://www.deadlymedicines.dk/wpcontent/
uploads/2014/10/International-meeting1.pdf
168 Gøtzsche PC. Long-term use of antipsychotics and antidepressants is not
evidence-based. Int J Risk Saf Med 2020;31:37-42.
169 Belmaker RH, Wald D. Haloperidol in normals. Br J Psychiatry 1977;131:222-3.
170 Kroken RA, Kjelby E, Wentzel-Larsen T, Mellesdal LS, Jørgensen HA, Johnsen
E. Time to discontinuation of antipsychotic drugs in a schizophrenia cohort:
influence of current treatment strategies. Ther Adv Psychopharmacol
2014;4:228-39.
171 Nielsen M, Hansen EH, Gøtzsche PC. Dependence and withdrawal reactions to
benzodiazepines and selective serotonin reuptake inhibitors. How did the health
authorities react? Int J Risk Saf Med 2013;25:155-68.
172 Committee on the Review of Medicines. Systematic review of the benzodiazepines.
Guidelines for data sheets on diazepam, chlordiazepoxide, medazepam,
clorazepate, lorazepam, oxazepam, temazepam, triazolam, nitrazepam, and flurazepam.
Br Med J 1980;280:910-2.
226
173 Gøtzsche PC. Long-term use of benzodiazepines, stimulants and lithium is not
evidence-based. Clin Neuropsychiatry 2020;17 (in press).
174 Ilyas S, Moncrieff J. Trends in prescriptions and costs of drugs for mental
disorders in England, 1998-2010. Br J Psychiatry 2012;200:393-8.
175 Nielsen M, Gøtzsche P. An analysis of psychotropic drug sales. Increasing sales
of selective serotonin reuptake inhibitors are closely related to number of
products. Int J Risk Saf Med 2011;23:125-32.
176 Nielsen M, Hansen EH, Gøtzsche PC. What is the difference between
dependence and withdrawal reactions? A comparison of benzodiazepines and
selective serotonin re-uptake inhibitors. Addict 2012;107:900-8.
177 Oswald I, Lewis SA, Dunleavy DL, Brezinova V, Briggs M. Drugs of
dependence though not of abuse: fenfluramine and imipramine. Br Med J
1971;3:70-3.
178 Priest RG, Vize C, Roberts A, et al. Lay people’s attitudes to treatment of
depression: results of opinion poll for Defeat Depression Campaign just before
its launch. BMJ 1996;313:858-9.
179 Read J, Timimi S, Bracken P, Brown M, Gøtzsche P, Gordon P, et al. Why did
official accounts of antidepressant withdrawal symptoms differ so much from
research findings and patients’ experiences? Ethical Hum Psychol Psychiatry
(submitted).
180 Public Health England. Dependence and withdrawal associated with some prescribed
medications: an evidence Review. 2019; Sept. https://assets.publishing.
service.gov.uk/government/uploads/system/uploads/attachment_data/file/829777
/PHE_PMR_report.pdf.
181 Nutt DJ, Goodwin GM, Bhugra D, Fazel S, Lawrie S. Attacks on antidepressants:
signs of deep-seated stigma? Lancet Psychiatry 2014;1:102-4.
182 Raven M. Depression and antidepressants in Australia and beyond: a critical
public health analysis (PhD thesis). University of Wollongong, Australia; 2012.
http://ro.uow.edu.au/theses/3686/.
183 Gøtzsche PC. Usage of depression pills almost halved among children in
Denmark. Mad in America 2018; May 4.
https://www.madinamerica.com/2018/05/usage-depression-pills-almost-halvedamong-
children-denmark/.
184 Chan A-W, Hróbjartsson A, Haahr MT, Gøtzsche PC, Altman DG. Empirical
evidence for selective reporting of outcomes in randomized trials: comparison of
protocols to published articles. JAMA 2004;291:2457-65.
185 Carney S, Geddes J. Electroconvulsive therapy. BMJ 2003;326:1343-4.
186 Read J, Bentall R. The effectiveness of electroconvulsive therapy: a literature
review. Epidemiol Psichiatr Soc 2010 Oct-Dec;19:333-47.
187 Rose D, Fleischmann P, Wykes T, et al. Patients’ perspectives on electroconvulsive
therapy: systematic review. BMJ 2003;326:1363.
[Trad. e Ed. Fernando Freitas]
 Um estudo recente publicado em Medicina Psicológica explora os efeitos potenciais do uso cedo, crônico e intenso de cannabis. Os autores examinam a relação entre o uso excessivo de cannabis e fenômenos psicológicos relacionados com a psicose, bem como disfunções cognitivas.
Um estudo recente publicado em Medicina Psicológica explora os efeitos potenciais do uso cedo, crônico e intenso de cannabis. Os autores examinam a relação entre o uso excessivo de cannabis e fenômenos psicológicos relacionados com a psicose, bem como disfunções cognitivas.






 A área da psicopatologia é atravessada por diversas controvérsias no campo teórico, prático, ético e metodológico. O artigo de David Borges Florsheim, publicado na revista
A área da psicopatologia é atravessada por diversas controvérsias no campo teórico, prático, ético e metodológico. O artigo de David Borges Florsheim, publicado na revista 
 Se os antidepressivos funcionassem para reduzir o suicídio, deveríamos assistir a uma diminuição das taxas de suicídio quando os antidepressivos começaram a ser amplamente adotados. Isto deveria ser verdade por volta de 1960, quando surgiram os medicamentos da primeira geração e ainda mais pronunciado por volta de 1990, quando os ISRS explodiram em popularidade.
Se os antidepressivos funcionassem para reduzir o suicídio, deveríamos assistir a uma diminuição das taxas de suicídio quando os antidepressivos começaram a ser amplamente adotados. Isto deveria ser verdade por volta de 1960, quando surgiram os medicamentos da primeira geração e ainda mais pronunciado por volta de 1990, quando os ISRS explodiram em popularidade.








 Um novo estudo publicado no Journal of Counseling Psychology investiga o processo de mudança que leva a uma melhoria para as pessoas diagnosticadas com sintomas de pânico no campo da psicoterapia. O ensaio multisite Cornell-Penn descobriu que a Psicoterapia Psicodinâmica Focada no Pânico (PPFP) e a Terapia Cognitivo-Comportamental (TCC) facilitaram um processo que permitiu que as pessoas mudassem a forma como faziam sentido as sensações corporais associadas ao pânico, o que por sua vez reduziu a gravidade dos seus sintomas. Os investigadores, liderados por Jacques Barber, da Universidade de Adelphi, explicam:
Um novo estudo publicado no Journal of Counseling Psychology investiga o processo de mudança que leva a uma melhoria para as pessoas diagnosticadas com sintomas de pânico no campo da psicoterapia. O ensaio multisite Cornell-Penn descobriu que a Psicoterapia Psicodinâmica Focada no Pânico (PPFP) e a Terapia Cognitivo-Comportamental (TCC) facilitaram um processo que permitiu que as pessoas mudassem a forma como faziam sentido as sensações corporais associadas ao pânico, o que por sua vez reduziu a gravidade dos seus sintomas. Os investigadores, liderados por Jacques Barber, da Universidade de Adelphi, explicam:
 Resumo: Este artigo aborda a necessidade de repensar os serviços de saúde mental de uma perspectiva coletiva, destacando o impacto da desigualdade e outros determinantes sociais no sofrimento das pessoas, enquanto examina criticamente o papel do atual modelo biomédico no controle da população e na manutenção de um sistema sócio-econômico que é ao mesmo tempo desconcertante e perturbador.
Resumo: Este artigo aborda a necessidade de repensar os serviços de saúde mental de uma perspectiva coletiva, destacando o impacto da desigualdade e outros determinantes sociais no sofrimento das pessoas, enquanto examina criticamente o papel do atual modelo biomédico no controle da população e na manutenção de um sistema sócio-econômico que é ao mesmo tempo desconcertante e perturbador.








