 Quando estava a treinar para ser psiquiatra infantil em meados da década de 1990, a depressão infantil era considerada rara, relacionada com a adversidade, e geralmente não respondia ao tratamento farmacêutico. Desde então, muita coisa mudou num período de tempo muito curto. Mesmo a linguagem do dia-a-dia parece colonizada pela terminologia médica, com os jovens a descreverem os seus sentimentos usando linguagem clínica (“sinto-me deprimido”) em oposição a linguagem mais vulgar (“sinto-me infeliz/triste/miserável”). Tal como os problemas de comportamento infantil medicalizados, a medicalização do humor cria grandes oportunidades comerciais. Dos livros às terapias não faltam produtos que possam ser vendidos aos pais ou ao adolescente estressado. Tal como promover a ideia de que os comportamentos que estressam os pais podem ser resolvidos pelo simples ato de tomar uma pílula, a indústria farmacêutica compreendeu o dinheiro potencial a ser ganho pela promoção do conceito de depressão como algo que afeta as crianças da mesma forma que os adultos e que pode ser resolvido com uma pílula. Tal como as nossas ideias sobre o que se espera dos comportamentos das crianças e sobre como interpretar os problemas percebidos são alteradas através da rotulagem com um “diagnóstico”, também as nossas ideias e percepção do sofrimento e da resiliência podem ser afetadas por essa medicalização do humor; afastando potencialmente os jovens de hoje da possível aprendizagem e percepção que pode resultar de experiências de angústia e adversidade mental, ao mesmo tempo que nos distanciamos de ver as fontes sociais e políticas de sofrimento.
Quando estava a treinar para ser psiquiatra infantil em meados da década de 1990, a depressão infantil era considerada rara, relacionada com a adversidade, e geralmente não respondia ao tratamento farmacêutico. Desde então, muita coisa mudou num período de tempo muito curto. Mesmo a linguagem do dia-a-dia parece colonizada pela terminologia médica, com os jovens a descreverem os seus sentimentos usando linguagem clínica (“sinto-me deprimido”) em oposição a linguagem mais vulgar (“sinto-me infeliz/triste/miserável”). Tal como os problemas de comportamento infantil medicalizados, a medicalização do humor cria grandes oportunidades comerciais. Dos livros às terapias não faltam produtos que possam ser vendidos aos pais ou ao adolescente estressado. Tal como promover a ideia de que os comportamentos que estressam os pais podem ser resolvidos pelo simples ato de tomar uma pílula, a indústria farmacêutica compreendeu o dinheiro potencial a ser ganho pela promoção do conceito de depressão como algo que afeta as crianças da mesma forma que os adultos e que pode ser resolvido com uma pílula. Tal como as nossas ideias sobre o que se espera dos comportamentos das crianças e sobre como interpretar os problemas percebidos são alteradas através da rotulagem com um “diagnóstico”, também as nossas ideias e percepção do sofrimento e da resiliência podem ser afetadas por essa medicalização do humor; afastando potencialmente os jovens de hoje da possível aprendizagem e percepção que pode resultar de experiências de angústia e adversidade mental, ao mesmo tempo que nos distanciamos de ver as fontes sociais e políticas de sofrimento.

McDonaldização do crescimento
Pergunto-me frequentemente como é que a nossa compreensão das crianças, infância, desenvolvimento infantil, vida familiar e educação mudou à medida que sucumbimos à noção ‘McDonaldizada’ de que os desafios e incertezas ligados ao crescimento podem ser colocados em categorias de coisas ‘erradas’ com crianças individuais, que podem depois ser corrigidos com intervenções simples e a mesma para todos.
As crianças dependem em última análise dos adultos para tomarem a maioria das decisões em seu nome. Mas, parece-me que profissionalizámos o processo de crescimento a tal ponto que muitos pais e outros adultos em posições de cuidados (tais como professores) têm medo de intervir ativamente para orientar as crianças nos seus cuidados. Temem que possam fazer ou dizer a coisa errada, dado o quão omnipresente é o discurso da fragilidade e vulnerabilidade das crianças. Podem sentir que precisam de um “especialista” para melhor compreenderem o que é o mais correto a fazer. Outros sentem-se julgados e envergonhados pelo comportamento dos seus filhos, uma vez que os pais (particularmente as mães) são frequentemente culpados por uma má educação parental, mas raramente elogiados por uma boa educação parental. Outros têm sido forçados a trabalhar longas horas deixando pouco tempo para estar com a sua família, e muitas vezes com pouco apoio como resultado da diminuição da comunidade local e das conexões próprias às familiares extensas.
Hoje em dia é difícil ser um pai “normal”. Se você for julgado como demasiado próximo dos seus filhos, está ‘enredado’, se demasiado distante você é muito ‘frio’ e não sabe como ‘amar’ os seus filhos da forma correta. Claro que o abuso e os danos acontecem, quer deliberadamente quer acidentalmente, mas ser pai ou mãe tornou-se hoje em dia uma experiência que provoca ansiedade com muita confusão e muitas vezes pouco apoio emocional e prático, particularmente para as mães que continuam a carregar a maior parte do fardo da educação dos filhos. Há muito dinheiro a ganhar com esta ansiedade e o desejo inevitável que os pais têm de tornar as coisas “melhores” para os seus filhos, e acalmar as ansiedades que sentem.
As crianças, entretanto, são medidas, testadas, classificadas e comentadas nas escolas, no desporto, na aparência, nas redes sociais, etc., de tal forma que, desde tenra idade, aprendem que obtêm valor com o que fazem, e não apenas por serem. Tal como viver num concurso contínuo de fatores X, podem sentir-se escrutinados pelo seu “desempenho” como indivíduos, mais do que pela forma como contribuem para o bem comum e como fazem parte da família e da comunidade que os rodeia. Podem ter horários completos e depois muitas distrações tais como televisão, telefones inteligentes, comida de plástico, e uma série de brinquedos coloridos. Também é difícil ser uma criança “normal” hoje em dia. Se for julgado demasiado animado, é ‘hiperativo’, demasiado calmo, pode estar ‘deprimido’, um pouco tímido, pode ser autista. Claro que as crianças sofrem abusos e traumas e comunicam isto através do seu comportamento, mas, em muitas sociedades ocidentais, ser uma criança hoje em dia é ser acompanhado de perto e escrutinado pelo seu nível de desempenho. Quando as coisas são julgadas “não corretas” por alguém, pode então ser exposto a uma variedade de avaliações e procedimentos para determinar o que está errado, quebrado e “disfuncional” em si. Há muito dinheiro a ganhar com a identificação da sua ‘disfunção’ e a promessa de marketing de que isto levará a algo (um rótulo, um tratamento) que tornará as coisas “melhores”.
A depressão infantil é uma destas “marcas” modernas bem sucedidas que ajudaram a monetizar e, indiscutivelmente, a consolidar estados de alienação de si e de outros que surgem tanto do reenquadramento das lutas e sofrimentos “comuns” que acompanham o crescimento, como do aumento do fosso e da tensão que surge numa cultura que teme uma intervenção “comum” na vida das crianças (para não perturbar a sua autonomia) e assim profissionalizar isto. Assume o seu lugar ao lado das duas outras categorias bem sucedidas de TDAH e Autismo como marcas com grande sucesso comercial.
O nascimento do cientificismo da depressão infantil
O crescimento da popularidade do conceito de depressão infantil, evoluindo de um ‘diagnóstico’ raro para um comum que é semelhante à depressão adulta e passível de tratamentos farmacêuticos e psicológicos individualizados, começou a acontecer no início dos anos 90 e acelerou rapidamente durante a década seguinte. Uma mudança na teoria e consequentemente na prática ocorreu quando académicos influentes começaram a afirmar em livros e artigos que a depressão infantil era mais comum do que se pensava anteriormente (citando números como 8-20% de crianças e adolescentes), assemelhava-se à depressão adulta, e era passível de tratamento com antidepressivos. Livros populares afirmando que isto começou a aparecer nos anos 90, antes da publicação de quaisquer estudos que demonstrassem o benefício dos “antidepressivos” nos menores de 18 anos. Assim, as prescrições de medicamentos comercializados como “antidepressivos” começaram a ser feitas aos jovens, sob o pressuposto de que os adolescentes experimentam esta doença chamada “depressão” de forma semelhante aos adultos e respondem aos mesmos tratamentos.
A utilização generalizada nas sociedades ocidentais de drogas comercializadas como “antidepressivos” tinha começado a desenvolver-se no final da década de 1980, particularmente após o lançamento do primeiro ISRS – Prozac – em 1987. Pondo de lado o fraco apoio probatório aos medicamentos classificados como “antidepressivos” em geral, o uso nos jovens não tinha qualquer base probatória antes da sua adoção como receita para os jovens nos anos 90. Anteriormente tinha sido aceite que crianças e jovens não respondiam aos “antidepressivos” da geração mais velha (como os tricíclicos) e por isso esta classe de medicamentos nunca foi simplesmente utilizada para aquele (anteriormente) raro diagnóstico de depressão infantil.
No final dos anos 90 e início dos anos 2000 foram publicados os primeiros estudos, principalmente patrocinados pela indústria farmacêutica, sobre antidepressivos em menores de 18 anos. Eles pareceram apoiar a nova prática de utilização de ISRSs para este grupo etário, concluindo que estes medicamentos eram seguros e eficazes neste grupo etário.
Um exemplo clássico de como os resultados foram “torcidos” para esconder os resultados reais que estes estudos estavam a descobrir foi o estudo do ISRS paroxetina (frequentemente referido como Estudo 329) que foi financiado pela SmithKline Beecham (SKB; subsequentemente GlaxoSmithKline, GSK) e publicado em 2001. O estudo original concluiu que “a paroxetina é geralmente bem tolerada e eficaz para grandes depressões em adolescentes“. Numa reanálise subsequente única deste estudo (única porque é tão raro conseguir obter dados originais do estudo na posse de empresas farmacêuticas), este novo estudoutilizando os dados do estudo original 329 descobriu que a paroxetina de fato não mostrou eficácia para a depressão grave em adolescentes (quando comparada com placebo), e que houve um aumento dos danos – o contrário do que o estudo original 329 tinha relatado.
Esta nova falsa reivindicação da literatura emergente estabeleceu então o padrão de aumento das taxas de prescrição de antidepressivos para menores de 18 anos que tem continuado até hoje, com uma importante exceção nestas tendências. Em 2002 no Reino Unido, a BBC transmitiu um programa documentário em horário nobre (conhecido como ‘Panorama’) sobre o antidepressivo ISRS ‘Seroxat’, examinando o falso marketing, o potencial viciante e as provas que sugerem que causou um aumento do suicídio, particularmente nos jovens. Após o programa ter sido transmitido, a BBC recebeu milhares de chamadas de telespectadores relatando reações semelhantes às descritas no programa (de agitação, agressão, e pensamentos suicidas). A cobertura mediática que se seguiu forçou o Comité de Segurança em Medicina do Reino Unido (CSM) a investigar estes alegados perigos. Em Dezembro de 2003, o CSM do Reino Unido emitiu novas orientações aos médicos britânicos declarando que os antidepressivos ISRS (barra um, fluoxetina) não deveriam ser prescritos ao grupo etário inferior a 18 anos, uma vez que as provas disponíveis sugeriam que não eram eficazes e que corriam o risco de efeitos secundários graves, tais como um aumento do suicídio. Várias trabalhos de revisão efetuadas nessa altura encontraram deficiências perturbadoras nos métodos e relatórios de ensaios destes antidepressivos mais recentes em jovens, e concluíram que os investigadores apoiados pela empresa farmacêutica tinham escondido dados desfavoráveis e exagerado os benefícios destes antidepressivos e tinham escondido ou minimizado os efeitos adversos, particularmente o aumento do risco de suicídio.
Após a publicação da orientação do CSM no Reino Unido, houve um impacto inicial nas taxas de prescrição de “antidepressivos” aos jovens, que na altura se estimava serem prescritos a cerca de 50.000 jovens no Reino Unido. Durante alguns anos houve uma diminuição dramática na prescrição destes ISRSs a menores de 18 anos, com exceção da fluoxetina, o único ISRS que não estava claramente contraindicado, cuja taxa de prescrição permaneceu estável. Contudo, em 2006 no Reino Unido, a taxa de prescrição de todos os antidepressivos ISRS para menores de 18 anos, exceto a paroxetina, começou a recuperar e continuou a aumentar gradualmente de novo.
Nos EUA houve uma rápida aceleração das prescrições de ISRS para menores de 18 anos desde o final dos anos 80 até 2004. Na sequência dos acontecimentos no Reino Unido que culminaram em conselhos apoiados pelo governo para deixar de prescrever ISRS aos jovens e das publicações de várias revisões mostrando falta de eficácia e aumento da probabilidade de sofrer eventos adversos, tais como o suicídio destes medicamentos, muitos outros países viram-se forçados a reexaminar as suas práticas e diretrizes.
Nos EUA, os avisos sobre a segurança dos ISRSs em menores de 18 anos surgiram em Outubro de 2004 quando a US Food and Drug Administration (FDA) emitiu o que é conhecido como um “aviso de caixa negra” para todos os antidepressivos ISRS prescritos a menores de 18 anos (um “aviso de caixa negra” denota uma “caixa” ou borda em torno do texto que aparece na bula e significa que os estudos médicos indicam que o fármaco comporta um risco significativo de efeitos adversos graves ou mesmo fatais). A FDA realizou o seu próprio estudo de 23 ensaios de 9 empresas farmacêuticas e encontrou um risco médio de suicídio de 4% no ISRS tratado com menores de 18 anos, que era o dobro do risco de 2% encontrado no grupo placebo. Ao contrário do Reino Unido, estudos que avaliaram o impacto dos avisos da FDA nas taxas de prescrição nos EUA encontraram diferenças entre as taxas previstas e reais após o aviso da caixa negra, mas o que estas investigações não encontraram foi uma diminuição significativa nas taxas de prescrição após o aviso da caixa negra, mas sim uma redução ou nivelamento da taxa de crescimento da prescrição nos anos imediatamente após o aviso, com as taxas de prescrição a aumentar novamente após 2008.
Apesar das provas que mostram potenciais danos superarem os benefícios potenciais em menores de 18 anos, o que não tem sido contrariado desde então, mas sim apoiado em estudos subsequentes, o breve período de declínio ou nivelamento das prescrições de ISRS para os jovens não persistiu. De fato, o uso de antidepressivos em crianças e adolescentes aumentou substancialmente entre 2005 e 2012 em qualquer país ocidental estudado. Dados recentes do Reino Unido confirmaram que a prescrição de antidepressivos aos jovens continuou a aumentar nos últimos três anos, incluindo a crianças com 12 anos ou menos e incluindo toda a gama de medicamentos ISRS.
O cientificismo contra-ataca
Assim, a história até agora é que a depressão infantil era, até há cerca de três décadas atrás, considerada uma condição rara susceptível de estar relacionada com fatores de estresse ambiental e não susceptível de ser tratada com farmacologia. Ao longo dos anos noventa, e antes de existirem provas sobre a segurança e eficácia, os novos “antidepressivos” ISRS começaram a ser utilizados, juntamente com uma nova narrativa de que a depressão infantil era comum, um precursor da depressão adulta, extremamente sub-diagnosticada, e que a intervenção precoce com tratamento farmacêutico era frequentemente necessária, eficaz e segura. Agora que havia um potencial de grande riqueza a ser gerada pela abertura de novos mercados para “antidepressivos”, as empresas farmacêuticas começaram a publicar estudos que pretendiam mostrar que os medicamentos que fabricavam eram seguros e eficazes neste grupo etário. O documentário da BBC Panorama em 2002, as diretrizes do CSM do Reino Unido em 2003, e o aviso da FDA dos EUA em 2004, ameaçaram todos de diminuir fatalmente os lucros que poderiam advir da comercialização destes medicamentos a menores. E durante um curto período de tempo foi isso o que aconteceu. Mas a ajuda cientificista estava a caminho.
Cientificismo 1: Os ISRSs funcionam quando combinados com psicoterapia
Um ano após as diretrizes do CSM terem sido tornadas públicas, foi publicado o Treatment of Adolescent Depression Study (TADS) (2004). Lembro-me de ouvir as notícias da hora do almoço no rádio do meu carro, informando a publicação deste estudo, enquanto no volante do meu carro entre compromissos clínicos. Ouvi um ‘especialista’ dizer que depois das diretrizes do ano anterior, que nos diziam para sermos cautelosos na prescrição destes antidepressivos aos jovens, este estudo inovador tinha mostrado que os melhores resultados vêm da combinação de um antidepressivo com psicoterapia e é isto que devemos agora oferecer aos jovens deprimidos. Assim, a primeira medida de reabilitação veio deste estudo que concluiu, “A combinação de fluoxetina com Terapia Cognitiva Comportamental (CBT) ofereceu o compromisso mais favorável entre benefício e risco para adolescentes com transtorno depressivo grave“. Os autores concluem ainda que, apesar dos apelos para restringir o acesso a medicamentos antidepressivos, a gestão médica do transtorno depressivo grave em jovens com fluoxetina deve ser amplamente disponibilizada, não desencorajada. De fato, é este estudo que tem sido particularmente influente na manutenção da ideia de que a fluoxetina é o único ISRS que tem sido considerado como “eficaz”.
TADS foi um grande Ensaio Clínico de Controle Randomizado multicêntrico que randomizou os participantes adolescentes diagnosticados com “Grande Transtorno Depressivo” para quatro tipos de tratamento: 1. apenas antidepressivo ISRS (fluoxetina), 2. apenas placebo, 3. apenas TCC, 4. fluoxetina mais TCC. O primeiro e mais óbvio problema vem da metodologia de estudo. A comparação de resultados entre os quatro grupos é enganadora, pois alguns pacientes sabiam que estavam a ter um tratamento ativo e outros não. Essencialmente, o TADS é realmente dois estudos aleatorizados separados: uma comparação duplamente cega da fluoxetina (109 sujeitos) com placebo (112) – uma vez que estes sujeitos não sabiam se estavam ou não a receber o tratamento ativo – e uma comparação não cega entre a TCC sozinha (111) e a fluoxetina mais a TCC (107), uma vez que estes sujeitos sabiam que estavam a receber um tratamento ativo no grupo só TCC e dois tratamentos ativos no grupo TCC mais a fluoxetina. Este último grupo recebeu, portanto, mais contato face-a-face e sabia (tal como os seus médicos) que não estava a receber placebo. A razão que os autores deram para não incluírem um grupo placebo mais TCC é que utilizaram um grupo placebo para obter uma “linha de base” para comparar os outros grupos de tratamento com os restantes. Isto não é convincente. Muito provavelmente os autores sabiam que ter “mais” tratamento num estudo de tratamento é susceptível de aumentar quaisquer efeitos de placebo e, por conseguinte, distorcer as conclusões no sentido de resultados mais positivos para o grupo com dois tratamentos ativos, conhecidos pelos participantes.
Não mencionado no resumo é que a TADS não encontrou nenhuma vantagem estatística da fluoxetina sobre o placebo no ponto final primário, a Escala de Classificação da Depressão Infantil. Esta e a pequena ou ausente vantagem da fluoxetina sobre outros pontos finais sugere que a única conclusão legítima que pode ser tirada deste estudo, no que diz respeito à eficácia da fluoxetina na depressão infantil, é que ela não é mais eficaz do que o placebo.
Lá se vai a eficácia dos antidepressivos no TADS. E os efeitos adversos? Ocorreram significativamente mais eventos adversos psiquiátricos no grupo da fluoxetina do que no grupo do placebo. Apesar dos pequenos números e da exclusão de comportamentos suicidas conhecidos, a TADS ainda encontrou uma tendência para mais comportamentos suicidas naqueles que tomam fluoxetina (15 v 9, tomando fluoxetina versus não tomando fluoxetina), o que é consistente com outros ensaios de IRSS. Assim como com outras análises mais objetivas dos efeitos dos ISRSs na depressão infantil (como a reanálise do Estudo 329 discutido acima), os dados relevantes do TADS mostram que a fluoxetina é tão eficaz como o placebo, mas produz mais eventos adversos, incluindo uma maior tendência a comportamentos suicidas.
Tenho a certeza que os leitores não ficarão surpreendidos ao saber que embora a TADS fosse financiada pelo Instituto Nacional de Saúde Mental dos EUA, muitos dos autores revelaram laços com a indústria farmacêutica, incluindo o Professor Graham Emslie, que tinha amplos laços com a indústria farmacêutica e foi investigador principal nos dois primeiros estudos sobre a fluoxetina na depressão infantil.
Cientificismo 2: O aviso da caixa negra levou ao aumento das taxas de suicídio dos jovens
Em 2007, foi publicado outro artigo altamente publicitado. Os autores examinaram dados americanos e holandeses sobre taxas de prescrição de ISRSs até 2005 em crianças e adolescentes, e taxas de suicídio para crianças e adolescentes (até 2004 nos Estados Unidos e até 2005 na Holanda); a fim de determinar se existia uma associação entre taxas de prescrição de antidepressivos e taxas de suicídio durante os períodos anteriores e imediatamente posteriores aos avisos da caixa negra da FDA de 2004. Como noticiado nos principais meios de comunicação social, os autores concluíram que as prescrições de ISRS para jovens tinham diminuído tanto nos Estados Unidos como na Holanda após a emissão dos avisos da FDA e que, subsequentemente, as taxas de suicídio de jovens tinham aumentado. Concluíram que devido ao alerta da FDA para a caixa preta, tinha havido uma diminuição na prescrição de antidepressivos ISRS aos jovens, o que provavelmente tinha causado um aumento das taxas de suicídio devido ao maior número de jovens não serem efetivamente tratados.
Este artigo é uma tentativa bastante direta de engano. Implica a crença de que passou pelo processo de revisão pelos pares e foi publicado, com a sua mensagem de que o aviso levou a mais suicídios em jovens, numa importante revista psiquiátrica (American Journal of Psychiatry). O engano mais gritante está na apresentação dos dados mostrados nos gráficos que descrevem as taxas de prescrição e suicídio, respectivamente. De fato, se olhar atentamente para os gráficos, se verá que no ano em que as taxas de suicídio aumentaram não se verificou uma queda significativa na prescrição de ISRS. Os seus gráficos relativos às taxas de prescrição nos EUA não mostram uma diminuição significativa na prescrição de antidepressivos para 2004, mas um aumento de 17% nos suicídios entre os jovens nesse ano (em comparação com 2003). Os gráficos mostram o alegado decréscimo na prescrição de prescrições ocorreu em 2005 (não em 2004). O argumento de que havia taxas decrescentes de prescrição de antidepressivos na sequência dos avisos da FDA baseia-se nos níveis de prescrição de 2005 (em comparação com 2003); no entanto, os números relativos aos suicídios de 2005 não estavam disponíveis na altura em que o documento foi escrito e, por conseguinte, não aparecem. Isto significa que a principal conclusão do artigo se baseia na utilização da diminuição das taxas de prescrição em 2005 e na ligação desta com o aumento da taxa de suicídios verificada em 2004. De fato, quando os números de suicídios estavam disponíveis, mostraram uma diminuição da taxa de suicídios em 2005 (em comparação com 2004) e as taxas de suicídios atingiram um mínimo histórico para os EUA em 2007, um ponto no tempo que se segue claramente à alegada diminuição na prescrição (contudo, como argumento abaixo, isto não implica qualquer causa, simplesmente que a associação que tentaram reivindicar no seu artigo não resiste a um escrutínio adequado).
Os gráficos sobre a Holanda são mistos, não mostram nenhum padrão reconhecível, e baseiam-se em números muito pequenos. Por exemplo, 2002 mostra um aumento de 25% de suicídios em relação a 2001, mas foi também o ano com as suas taxas mais elevadas de prescrição de antidepressivos para crianças e adolescentes. Pelo menos para os dados da Holanda, os autores comparam o ano correto da taxa de prescrição com o número de suicídios, mas parece uma conclusão arbitrária apenas escolher a diminuição das taxas de prescrição (entre 2003 e 2005) e um menor aumento das taxas de suicídio (do que, por exemplo, em 2002) em 2004 e 2005 em comparação com 2003. Este artigo suscitou uma queixa por parte de psiquiatras da Holanda sobre a deturpação dos dados holandeses. A utilização de dados holandeses também levanta questões sobre a razão pela qual, de todos os outros países que poderiam ter tido acesso a dados sobre prescrição e taxas de suicídio, eles escolheram a Holanda. Presumivelmente, precisavam de procurar um país onde pudessem tentar extrair dados que, de alguma forma, correspondessem à sua narrativa.
Previsivelmente, quando se analisa a declaração de conflitos de interesse, vários dos autores, incluindo o autor principal, revelam conflitos de interesse relacionados com laços financeiros com a indústria farmacêutica.
Cientificismo 3: Se deixarmos de prescrever antidepressivos é mais provável que os jovens se autoflagelem
Em 2014, um artigo no British Medical Journal afirmou que houve um aumento significativo de danos próprios através de intoxicações por drogas (overdoses) em adolescentes nos anos que se seguiram ao aviso da caixa preta da FDA e concluiu que os avisos de segurança sobre antidepressivos e a ampla cobertura mediática levaram a uma diminuição do uso de antidepressivos, resultando em aumentos nas tentativas de suicídio (auto-mutilação) entre os jovens. Este artigo foi acompanhado por um editorial, que, utilizando este estudo, argumentou que este era um exemplo de como as advertências sobre os efeitos adversos dos medicamentos podem levar a subtratamentos e, consequentemente, a efeitos adversos ainda piores. Dez anos após o aviso da caixa preta, estes argumentos continuavam a ser apresentados nas principais revistas médicas e a merecer uma atenção significativa por parte da imprensa.
O desenho do estudo foi descrito pelos autores como “quase-experimental”, examinando tendências nas taxas de administração de antidepressivos, envenenamento por drogas psicotrópicas, e suicídios completados.
A metodologia é tão bizarra que me encontrei várias vezes a reler este artigo em incredulidade. Os autores estão a tentar mostrar que a overdose com drogas psicotrópicas está a aumentar porque os médicos estão a receitar menos drogas psicotrópicas. Eles usam “envenenamento por drogas psicotrópicas” como medida de substituição para “comportamento suicida” (que é o termo que aparece no título). Esta é a declaração metodológica relevante:
“Embora as experiências de tentativas de suicídio possam ser identificadas em bases de dados administrativas utilizando códigos de causas externas de lesões (códigos E), sabe-se que são capturadas de forma incompleta em bases de dados de planos de saúde. A nossa análise preliminar descobriu que a completude dos códigos E variava entre locais de estudo, cenários de tratamento, e anos. Por conseguinte, em vez de códigos E deliberadamente autoinfligidos, utilizámos envenenamento por agentes psicotrópicos (classificação internacional de doenças, nona revisão, modificação clínica (CID-9) código 969)”.
Estes são os fármacos codificados no CID9-969, intoxicação por agentes psicotrópicos: antidepressivos, tranquilizantes à base de fenotiazina, tranquilizantes à base de butrofenona, outros antipsicóticos, neurolépticos e tranquilizantes principais, tranquilizantes à base de benzodiazepina, outros tranquilizantes, psicodislépticos (alucinogéneos), psicoestimulantes, agente psicotrópico não especificado.
Tão realisticamente fora dessa lista, os únicos dois que são relevantes, na medida em que a um número apreciável de adolescentes pode ser prescrito, são os antidepressivos e os psicoestimulantes. Os psicoestimulantes devem ser controlados, pois também podem causar impulsos suicidas e por isso, se o envenenamento por psicoestimulantes for utilizado neste contexto, precisamos de ver números de prescrições de psicoestimulantes. Além disso, os psicoestimulantes não são um tratamento reconhecido para a depressão e, por conseguinte, as overdoses de psicoestimulantes não poderiam ser usadas como um substituto para a depressão não tratada. Isto deixa de fora os antidepressivos; assim, essencialmente, este estudo argumenta que uma consequência dos avisos sobre a prescrição de antidepressivos a adolescentes é que menos adolescentes estão a ser tratados com antidepressivos, o que está, portanto, a levar a que mais adolescentes tomem uma overdose com antidepressivos. Que tipo de ciência vudu é esta, pergunto eu?
Deixando de lado o erro científico óbvio de supor que a correlação equivale à causalidade (ou seja, o erro de pensar que, porque a redução da prescrição está associada ao aumento das overdoses que uma causa a outra), este estudo é também outro exemplo de engano explicito.
Abaixo estão os gráficos para adolescentes associados à alegação (reproduzidos a partir daqui):
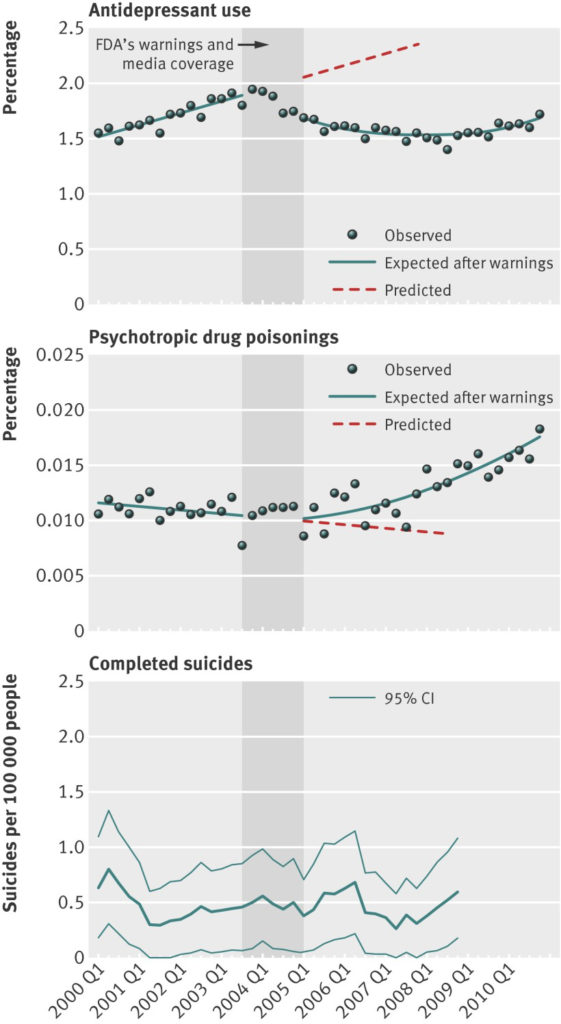

Observar em particular as linhas de melhor ajuste que os autores escolheram para o segundo gráfico (taxas de envenenamentos psicotrópicos). Veja novamente. O que pensa da sua linha de melhor ajuste? São desenhados para se ajustarem à sua hipótese ou aos dados? A sua linha de melhor ajuste começa a aumentar após 2005, no entanto, olhando para o seu diagrama de dispersão isto não encaixa com os dados que apresentam. No seu diagrama, as taxas de autodeterminação continuam a variar por local em torno de um meio que permanece em grande parte estático até 2007, após o que as taxas começam a aumentar visivelmente a partir de 2008, quando por coincidência, de acordo com o seu primeiro gráfico, as taxas de prescrição de antidepressivos também começam a aumentar novamente, mas é claro que esta associação (taxas crescentes de prescrição de antidepressivos ao mesmo tempo que aumentam os envenenamentos psicotrópicos) não deve ser lida como causal. Olhando para o terceiro gráfico pode-se ver que as taxas de suicídio de adolescentes variam em torno de uma média entre 2001 e 2007 (quando atingem um mínimo histórico) e também começam a aumentar em 2008.
Uma associação mais óbvia que pode ter alguma relação causal é que as taxas de auto-suicídio em adolescentes, que na realidade começam a aumentar significativamente depois de 2008, estão numa altura em que o colapso financeiro acontece e as famílias e a sociedade à sua volta estão sob maior stress. Mas os céus nos proíbem de ter uma visão rica em contexto de que talvez a depressão e a automutilação possam ser um reflexo dos acontecimentos da vida real e das suas consequências. Assim, outra suposição incontestada por detrás desta e de outros artigos científicos que discuti (que talvez sejam melhor pensados simplesmente como “pseudociência da sucata”) é que o que se chama “depressão” e a automutilação que lhe está associada é uma doença médica que aflige os espaços interiores de um indivíduo, que está assim “partido” e “disfuncional” (por exemplo, devido a um desequilíbrio químico), e ao não “tratar” estes indivíduos partidos com produtos farmacêuticos deixamos que fiquem mais doentes.
Resistir à psiquiatrização do crescimento
Este é o tipo de ilusão irracional que criámos através da crença de que temos diagnósticos em psiquiatria que têm capacidades explicativas. Acredito que a propagação deste tipo de psiquiatria e a McDonaldização da dor e das lutas envolvidas no crescimento e das inseguranças criadas pela mercantilização neoliberal tem causado consideravelmente mais danos aos jovens do que benefícios. Creio que a ciência está do meu lado nesta conclusão. Como mostrei acima, há muito lixo científico pseudocientífico a apoiar o outro lado do argumento.
[trad. Fernando Freitas]
 No mês em que se comemora o dia das crianças cabe retomarmos brevemente as transformações ocorridas no lugar social da infância, que vem desembocando na mistura entre o cuidado, a medicalização, a otimização de habilidades valorizadas pelo nosso código cultural e a patologização de comportamentos infantis.
No mês em que se comemora o dia das crianças cabe retomarmos brevemente as transformações ocorridas no lugar social da infância, que vem desembocando na mistura entre o cuidado, a medicalização, a otimização de habilidades valorizadas pelo nosso código cultural e a patologização de comportamentos infantis. com o intuito de produzir indivíduos capazes para o trabalho e adultos saudáveis. O discurso sobre a infância tem sido orientado à prevenção, ao aprimoramento, à saúde mental plena e às políticas educativas que legitimam a intervenção médica na esfera privada, especialmente em se tratando das relações familiares e da criação das crianças. A maternidade científica vem sendo confundida com os cuidados dispensados aos filhos. Os critérios científicos (como marcadores biológicos e a observação de sinais e sintomas) são utilizados como norte para a detecção das diversas etapas do desenvolvimento fisiológico e psicológico “normal” dos indivíduos, com vistas a descobrir uma possível inadaptação infantil ao ambiente escolar, familiar e social. A partir de critérios tecnicistas são decretados os estados de normal e patológico.
com o intuito de produzir indivíduos capazes para o trabalho e adultos saudáveis. O discurso sobre a infância tem sido orientado à prevenção, ao aprimoramento, à saúde mental plena e às políticas educativas que legitimam a intervenção médica na esfera privada, especialmente em se tratando das relações familiares e da criação das crianças. A maternidade científica vem sendo confundida com os cuidados dispensados aos filhos. Os critérios científicos (como marcadores biológicos e a observação de sinais e sintomas) são utilizados como norte para a detecção das diversas etapas do desenvolvimento fisiológico e psicológico “normal” dos indivíduos, com vistas a descobrir uma possível inadaptação infantil ao ambiente escolar, familiar e social. A partir de critérios tecnicistas são decretados os estados de normal e patológico.
![Raissa A Fazenda[1894]](https://madinbrasil.org/wp-content/uploads/2020/10/Raissa-A-Fazenda1894.jpeg)
 Espaços vigiados, pessoas confinadas, um prêmio e muita polêmica são os principais ingredientes de um reality show. O primeiro programa do gênero a ser transmitido no Brasil foi o No limite, que foi ao ar na Rede Globo de Televisão em julho de 2000. O formato ganhou as graças do público e vinte anos depois são inúmeros os programas ou quadros nesse formato que foram ao ar no país, alguns originais e muitos como versões de programas estrangeiros. Em 2020, o ano em que o confinamento chegou para todos, os reality shows ganharam ainda mais audiência
Espaços vigiados, pessoas confinadas, um prêmio e muita polêmica são os principais ingredientes de um reality show. O primeiro programa do gênero a ser transmitido no Brasil foi o No limite, que foi ao ar na Rede Globo de Televisão em julho de 2000. O formato ganhou as graças do público e vinte anos depois são inúmeros os programas ou quadros nesse formato que foram ao ar no país, alguns originais e muitos como versões de programas estrangeiros. Em 2020, o ano em que o confinamento chegou para todos, os reality shows ganharam ainda mais audiência
 Os estudos que comparam a eficácia de diferentes antidepressivos não são fiáveis, de acordo com as novas investigações da BMC Psiquiatria. Efeitos de quebra do cego – quando os investigadores e participantes podem dizer quem está a tomar o medicamento ativo e não o placebo – podem influenciar os resultados.
Os estudos que comparam a eficácia de diferentes antidepressivos não são fiáveis, de acordo com as novas investigações da BMC Psiquiatria. Efeitos de quebra do cego – quando os investigadores e participantes podem dizer quem está a tomar o medicamento ativo e não o placebo – podem influenciar os resultados.
 Um artigo de opinião novo e inovador publicado no The BMJ Opinion (blog do British Medical Journal) exorta a comunidade médica a fornecer apoio e ajuda para aqueles que estão deixando de tomar antidepressivos.
Um artigo de opinião novo e inovador publicado no The BMJ Opinion (blog do British Medical Journal) exorta a comunidade médica a fornecer apoio e ajuda para aqueles que estão deixando de tomar antidepressivos.




 O capítulo A crise da psiquiatria contemporânea e o poder das psicoterapias, parte de livro
O capítulo A crise da psiquiatria contemporânea e o poder das psicoterapias, parte de livro 


 Quando estava a treinar para ser psiquiatra infantil em meados da década de 1990, a depressão infantil era considerada rara, relacionada com a adversidade, e geralmente não respondia ao tratamento farmacêutico. Desde então, muita coisa mudou num período de tempo muito curto. Mesmo a linguagem do dia-a-dia parece colonizada pela terminologia médica, com os jovens a descreverem os seus sentimentos usando linguagem clínica (“sinto-me deprimido”) em oposição a linguagem mais vulgar (“sinto-me infeliz/triste/miserável”). Tal como os problemas de comportamento infantil medicalizados, a medicalização do humor cria grandes oportunidades comerciais. Dos livros às terapias não faltam produtos que possam ser vendidos aos pais ou ao adolescente estressado. Tal como promover a ideia de que os comportamentos que estressam os pais podem ser resolvidos pelo simples ato de tomar uma pílula, a indústria farmacêutica compreendeu o dinheiro potencial a ser ganho pela promoção do conceito de depressão como algo que afeta as crianças da mesma forma que os adultos e que pode ser resolvido com uma pílula. Tal como as nossas ideias sobre o que se espera dos comportamentos das crianças e sobre como interpretar os problemas percebidos são alteradas através da rotulagem com um “diagnóstico”, também as nossas ideias e percepção do sofrimento e da resiliência podem ser afetadas por essa medicalização do humor; afastando potencialmente os jovens de hoje da possível aprendizagem e percepção que pode resultar de experiências de angústia e adversidade mental, ao mesmo tempo que nos distanciamos de ver as fontes sociais e políticas de sofrimento.
Quando estava a treinar para ser psiquiatra infantil em meados da década de 1990, a depressão infantil era considerada rara, relacionada com a adversidade, e geralmente não respondia ao tratamento farmacêutico. Desde então, muita coisa mudou num período de tempo muito curto. Mesmo a linguagem do dia-a-dia parece colonizada pela terminologia médica, com os jovens a descreverem os seus sentimentos usando linguagem clínica (“sinto-me deprimido”) em oposição a linguagem mais vulgar (“sinto-me infeliz/triste/miserável”). Tal como os problemas de comportamento infantil medicalizados, a medicalização do humor cria grandes oportunidades comerciais. Dos livros às terapias não faltam produtos que possam ser vendidos aos pais ou ao adolescente estressado. Tal como promover a ideia de que os comportamentos que estressam os pais podem ser resolvidos pelo simples ato de tomar uma pílula, a indústria farmacêutica compreendeu o dinheiro potencial a ser ganho pela promoção do conceito de depressão como algo que afeta as crianças da mesma forma que os adultos e que pode ser resolvido com uma pílula. Tal como as nossas ideias sobre o que se espera dos comportamentos das crianças e sobre como interpretar os problemas percebidos são alteradas através da rotulagem com um “diagnóstico”, também as nossas ideias e percepção do sofrimento e da resiliência podem ser afetadas por essa medicalização do humor; afastando potencialmente os jovens de hoje da possível aprendizagem e percepção que pode resultar de experiências de angústia e adversidade mental, ao mesmo tempo que nos distanciamos de ver as fontes sociais e políticas de sofrimento.

 Um novo artigo, publicado no American Journal of Community Psychology, discute como elementos do neoliberalismo e do hiperIndividualismo corroem os princípios fundamentais de uma sociedade saudável, prejudicando o nosso bem-estar pessoal e social.
Um novo artigo, publicado no American Journal of Community Psychology, discute como elementos do neoliberalismo e do hiperIndividualismo corroem os princípios fundamentais de uma sociedade saudável, prejudicando o nosso bem-estar pessoal e social.






